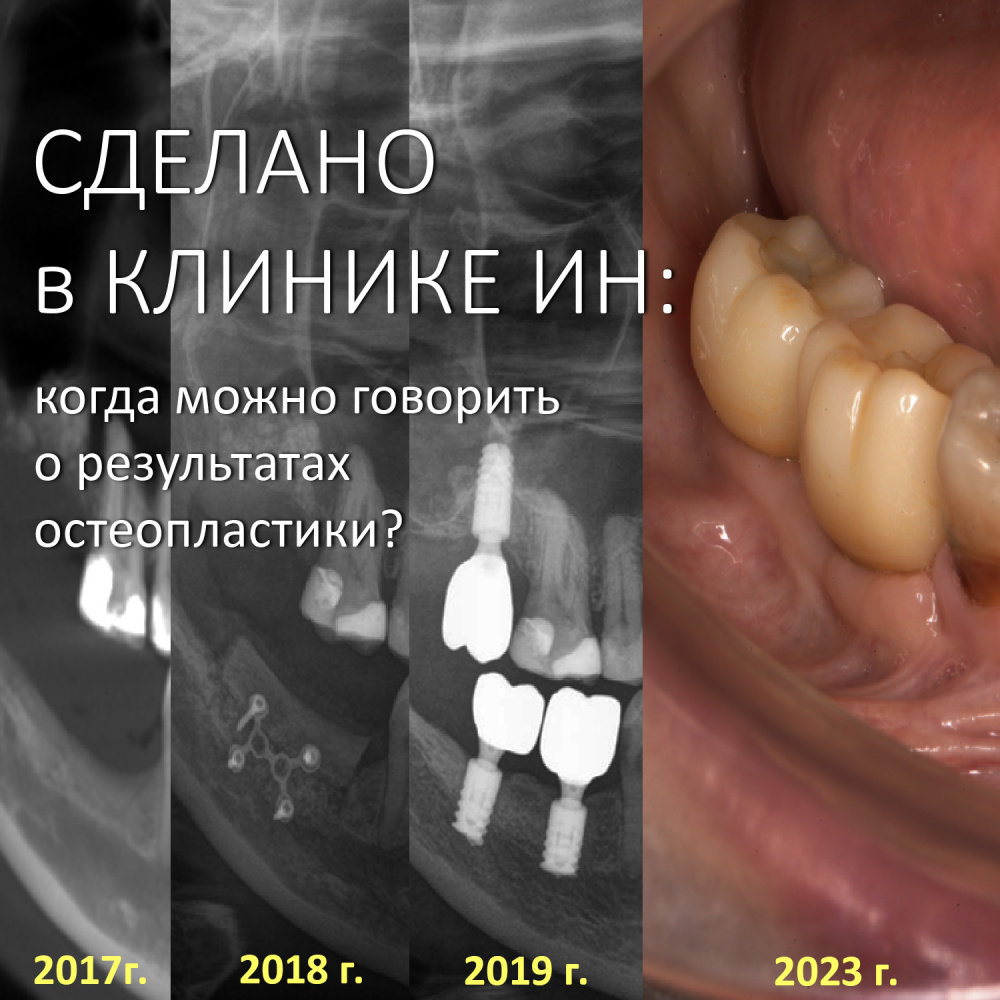
СДЕЛАНО В КЛИНИКЕ ИН: когда можно говорить о результатах остеопластики?
Обычно я сопровождаю все наши публикации какой-нибудь глубокомысленной и поучительной бабуйнёй. Или, в крайнем случае, подъёбкой. Должен заметить, что подъёбки пользуются намного большей популярностью, чем глубокомысленная и поучительная бабуйня. От того неудивительно, что подъёбывать мы умеем и любим. И подъёбываем регулярно — хвала профессору Ferkel Von Pfennig, всемирно признанному специалисту, главе Международной Подъёбочной Программы при секретариате ООН.
Но сегодня не будет ни того, ни другого. Вместо этого я просто и скучно расскажу вам историю нашей пациентки из Уфы.
* * *
Вообще, про остеопластику и наращивание костной ткани мы пишем едва ли не больше всех. Хотя нет, я только что проверил — оказалось, значительно больше, чем кто-либо еще. Вот некоторые из самых важных публикаций:
Имплантация с одновременным наращиванием костной ткани. — обновленная статья, посвященная популярному в некоторых кругах подходу «всё-за-один-этап».
— Часть I. Планирование и принятие решений
— Часть II. Алгоритм операции, результаты, проблемы и методы их решения
Наращивание костной ткани — что нужно знать об этом пациентам? — ключевая публикация, с которой стоит начать изучение остеопластики вообще.
— Часть 2. Какие методы наращивания костной ткани существуют, чем они отличаются друг от друга?
Успешное наращивание костной ткани за 10 шагов — столь любимый стоматологами комикс про алгоритм планирования, принятия решений и действия при наращивании костной ткани перед имплантацией.
Когда биоматериалы — это вредно — статья о том, что нельзя злоупотреблять искусственной костной тканью, барьерными мембранами и т. д.
Атрофия костной ткани челюстей — откуда берётся и как исправляется? — прежде, чем восстанавливать костную ткань, необходимо знать, как и почему она убывает.
Сколько нужно ждать после операции наращивания костной ткани? И когда можно проводить имплантацию?— одна из самых популярных статей нашего сайта, которая вносит ясность и конкретику в сроки реабилитации после операции остеопластики.
О выборе метода наращивания костной ткани и неудачных результатах— статья о причинах связанных с остеопластикой проблем
Куда уходит костный блок?— публикация, разбивающая миф о том, что аутотрансплантация костных блоков является менее эффективной, чем НКР
Напомню про сайт для докторов IMPLANT-IN.COM. Там можно найти еще больше статей и полезных публикаций про наращивание костной ткани перед или во время имплантации.
В конце концов, наша уютная Клиника ИН является экспертной в имплантологии, за остеопластикой к нам обращаются люди со всей страны, нередко — по направлению других хирургов-стоматологов. Есть пациенты, у которых первые попытки наращивания костной ткани были неудачными. Нам дают шанс всё исправить.
Ну, как исправить? По целому ряду причин, результат повторной остеопластики всегда будет хуже того, что можно было получить при первоначальной операции. Поэтому переделки - штука сложная, дорогая и неблагодарная. А иногда от переделки лучше вообще отказаться в пользу других вариантов лечения, пусть и компромиссных.
Таким образом, мы накопили существенный опыт в вопросах наращивания костной ткани, о чем с удовольствием рассказываем вам, дорогие друзья.
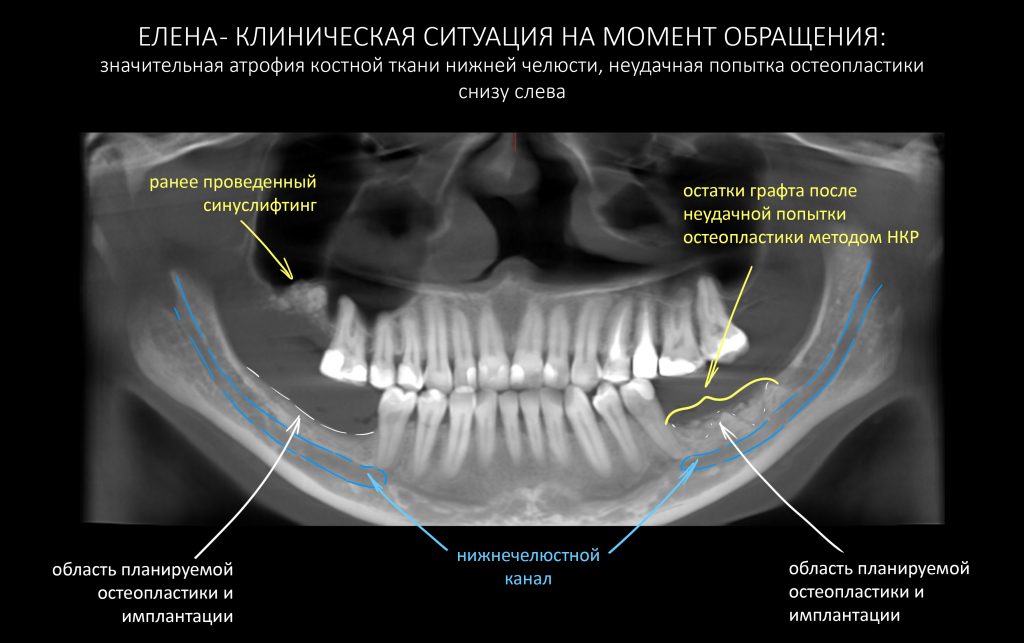
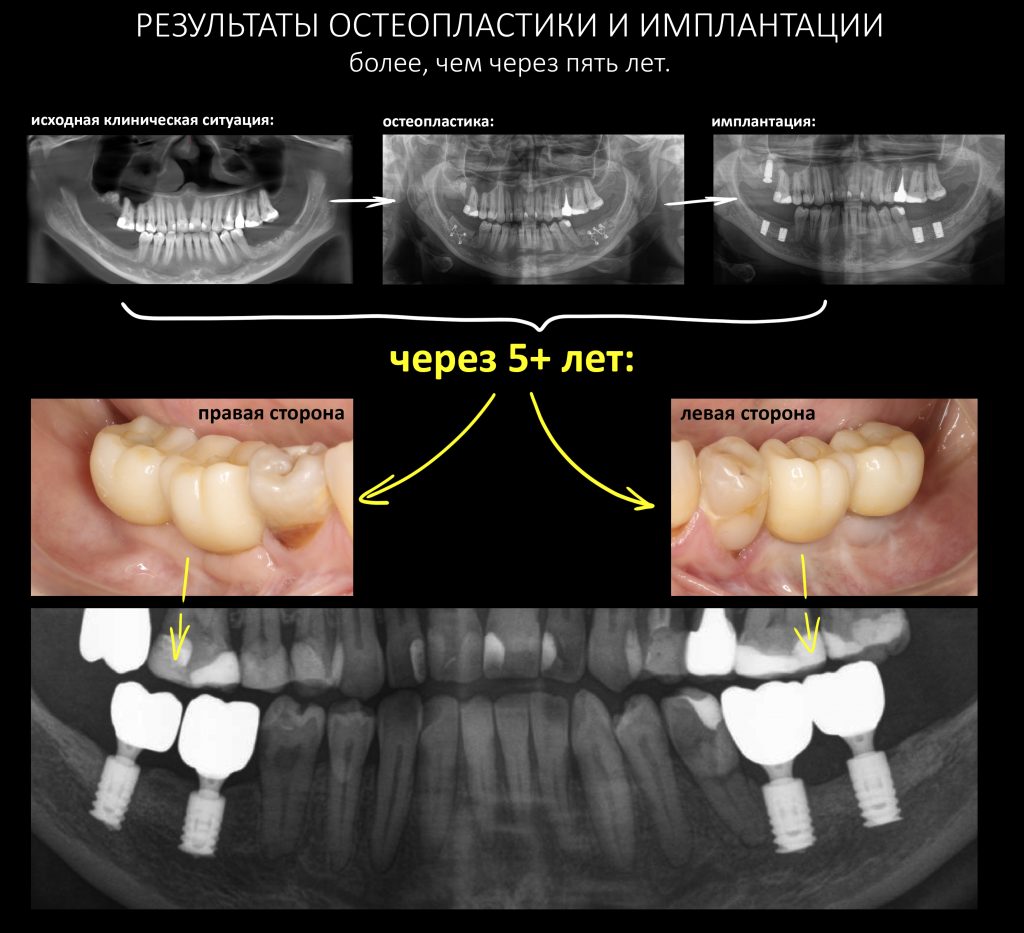
Итак, Елена приехала к нам из Уфы. Клиническая картина на момент обращения:
Собственно, на снимке видно всё, что нам нужно знать. Чуть раньше, чем за полгода до обращения к нам, Елена обратилась в известную уфимскую клинику, где попытались нарастить костную ткань в боковом сегменте нижней челюсти слева, но результат операции оказался неудовлетворительным — на снимке выше заметны остатки использованного ксенографта. После этого ей заявили, что остеопластика в её случае невозможна — и это было заявлено, опять же, известным уфимским специалистом по имплантации. Елене начали склонять к «безальтернативному» варианту — удалению всех зубов, установке четырёх имплантатов во фронтальном отделе с последующим несъемным протезированием. В общем, ей настойчиво предложили лечение по схеме «всё-на-четырёх» или, что модно — All-On-4.
От таких перспектив Елена малость прифигела — негоже в 35 лет оставаться совсем без зубов. Еще больше её смутила необходимость удалять десять нормальных зубов ради восстановлении отсутствующих четырёх. Но авторитет консультирующего её доктора было сложно чем-то перебить, да и в разговорах он был таким убедительным и логичным… Выплакав всё, что можно, погрузившись в глубокую депрессию и смирившись со своей судьбой, Елена стала готовиться к операции. Для этого решила сходить на профессиональную гигиену, чтобы почистить нижние зубы, так сказать, в последний раз. И к счастью, попала на приём к моей бывшей однокурснице. Та тоже слегка прифигела от планируемого Елениного лечения и предложила:
— Слушай, а позвони-ка ты моему однокурснику Васильеву. Он работает в Москве и, говорят, немного соображает в наращивании костной ткани.
Собственно, так Елена из Уфы оказалась в нашей клинике.
Почему в первый раз не получилось?
Прежде, чем планировать дальнейшее лечение, было бы неплохо разобраться в клинической ситуации и понять, почему не удалась первая попытка наращивания костной ткани.
Елене 35 лет. Совершенно нормальная девушка, дочь, жена и мама. Со здоровьем нет никаких проблем. Гормональный фон, состояние сердечно-сосудистой системы в норме. До первой операции сдала все затребованные доктором анализы, они не показали никаких отклонений. Следовательно, состояние организма не является причиной неудовлетворительного результата.
Строго говоря, вообще не ясно, почему в её случае перед такой операцией нужны лабораторные исследования. Показаний к ним не было, как не бывает их в подавляющем большинстве клинических случаев.
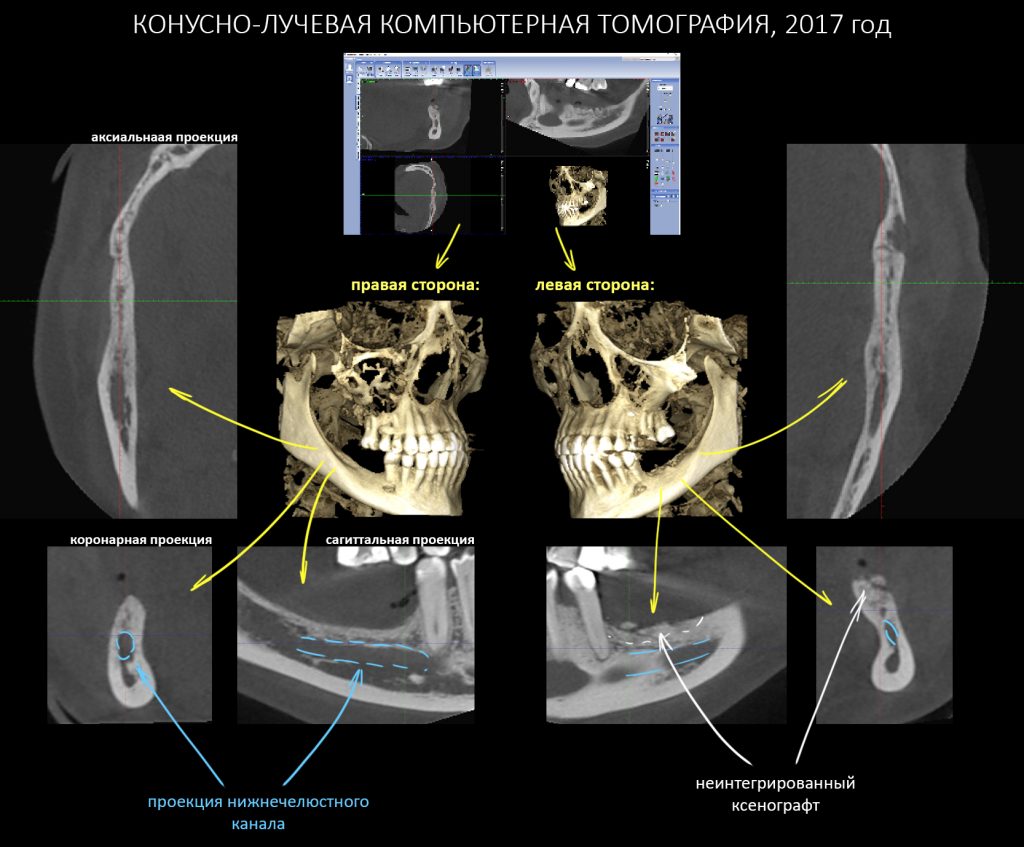
Может быть, причина неудачи кроется в местных условиях области операции? Вот избранные данные конусно-лучевой компьютерной томографии:
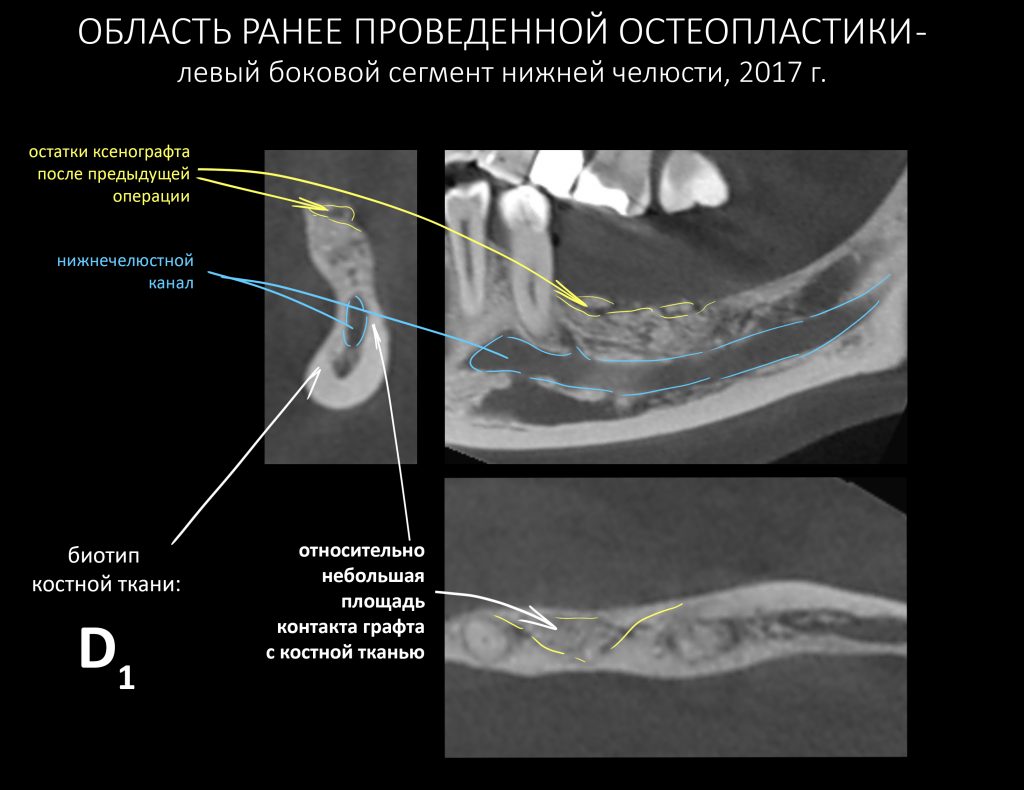
Дабы не наступить на те же грабли при повторной остеопластической операции, я бы обратил ваше внимание на левый боковой сегмент нижней челюсти и поискал бы причины неудачи там:
Четыре года назад где-то в этой статье>>, я указал на основные диагностические данные, которые необходимо учитывать при выборе метода остеопластики:
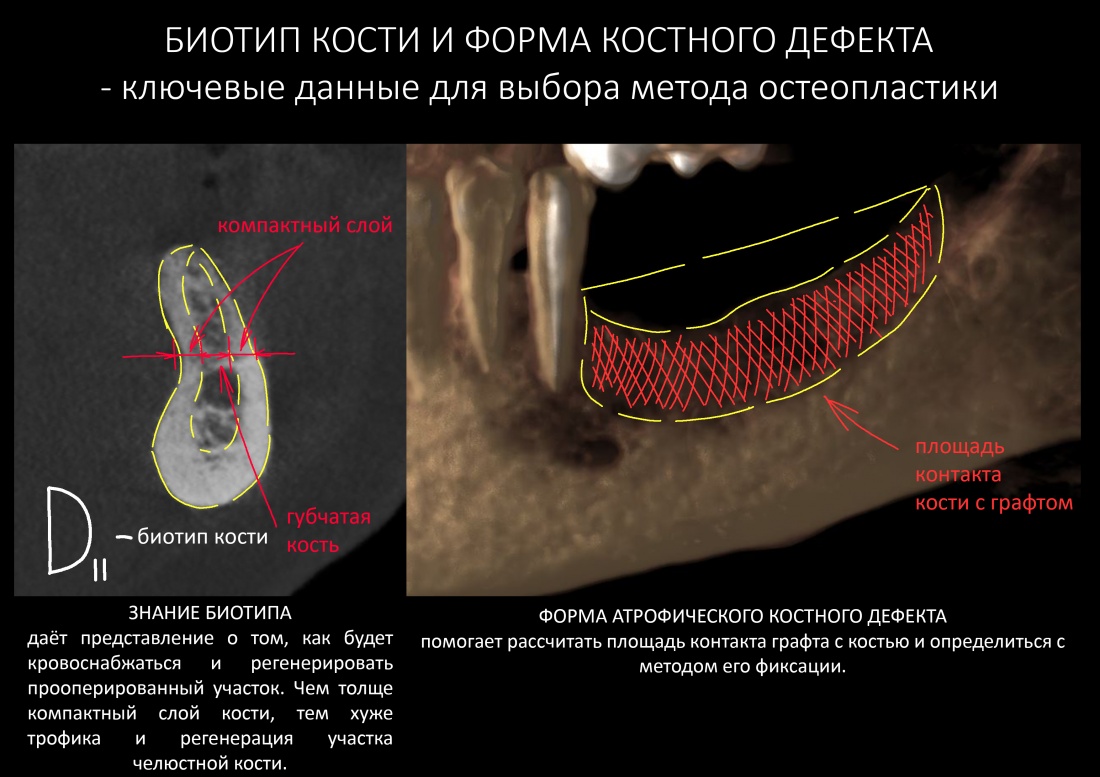
Я неоднократно повторял этот тезис в последующих публикациях и писал о том, что направленная костная регенерация в области челюсти с биотипом D1 практически обречена. Особенно, если речь идёт о костных дефектах с малой относительной площадью поверхности. Почитать об этом можно, например, здесь>>
Собственно, это и произошло с остеопластикой у Елены. НКР(направленная костная регенерация или GBR) — модная и популярная методика, в первую очередь потому, что позволяет проводить наращивание костной ткани в любой клинике при отсутствии минимально необходимой инструментальной базы, а также хорошо зарабатывать на продаже биоматериалов. Однако, её никак нельзя назвать универсальной, а противопоказаний к её реализации едва ли не больше, чем показаний. Чтобы НКР была эффективной, необходимы, как минимум, соответствующие клинические условия (биотип костной ткани и форма костного дефекта). Ну и, в конце концов, фактором выбора метода остеопластики должны быть именно клинические данные, а не хотелки пациента или амбиции доктора. Даже если ты прекрасно владеешь молотком, не нужно в каждой проблеме видеть гвоздь.
В общем, неверный выбор метода остеопластики — это и есть причина неудачи. Мы учтём это в дальнейшей работе. Ибо второго шанса у нас не будет.
Повторная остеопластика
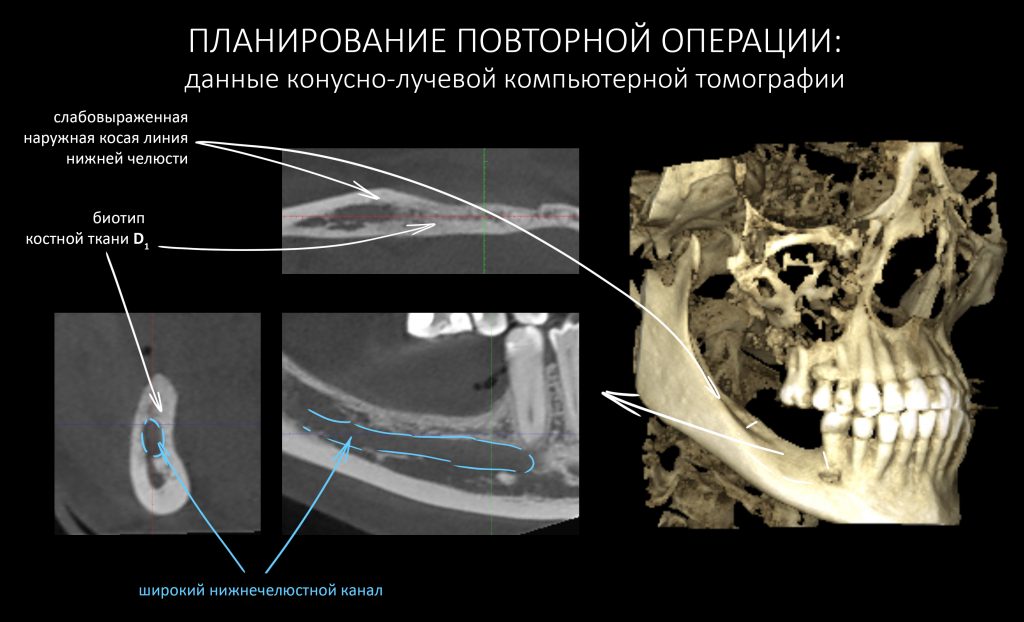
Планируя повторную остеопластику, вновь обратимся к данным конусно-лучевой компьютерной томографии:
Мягко говоря, условия для наращивания костной ткани не самые простые. Это та сторона, до которой еще не дотянулась рука уфимского хирурга, т. е. правая. С левой стороны всё немного хуже. Однако, нет в мире таких крепостей, которых большевики не могли бы взять! (с). Но сначала нужно выбрать метод остеопластики.
Выбор метода остеопластики
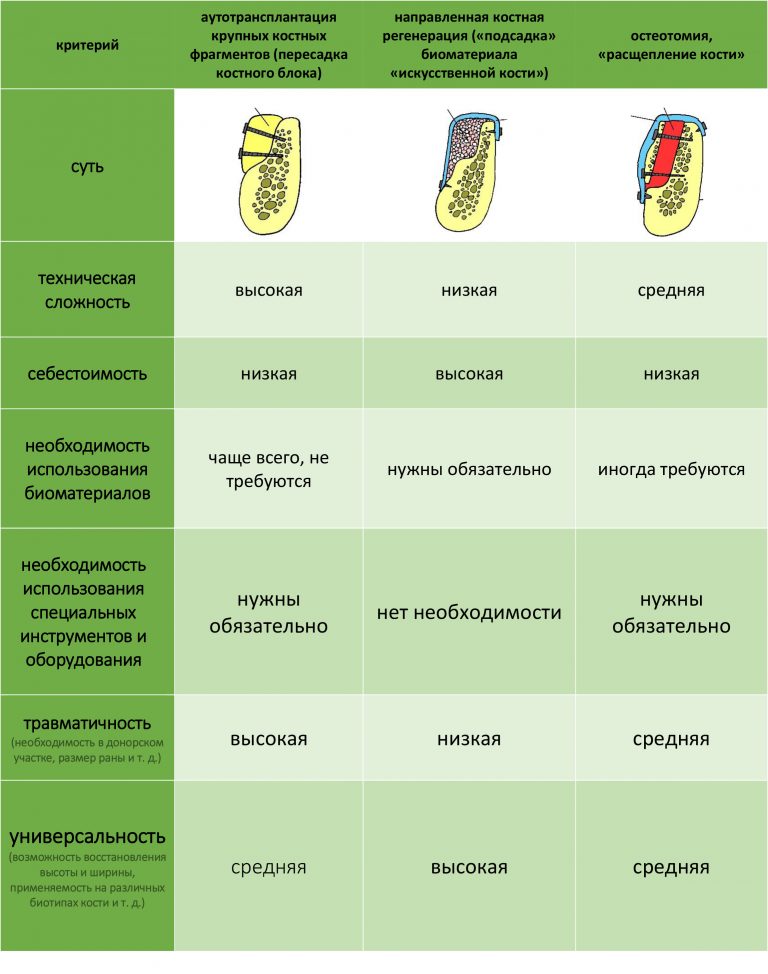
НКР, направленную костную регенерацию, GBR и все эти ваши сосиджи отметаем сразу — для них нет условий, а именно: D1-биотип костной ткани (мало клеток, много минерального матрикса), незначительная относительная площадь костного дефекта. Еще в анамнезе — неудачная НКР с левой стороны. Стоит ли идти по тому же пути со слабой надеждой «а вдруг получится?».
Теоретически, здесь вполне реализуема аутотрансплантация крупных костных фрагментов, более известная как «пересадка костных блоков» (АТККФ). Однако, слабовыраженная наружная косая линия нижней челюсти сводит к минимуму шансы малотравматичного получения достаточного по размеру аутотрансплантата. В этом клиническом случае при заборе костного блока нам придётся, фактически, убрать единственный боковой контрофорс нижней челюсти, что само по себе может быть опасным. Методика аутотрансплантации (пересадки) костных блоков описана здесь>>, можно почитать. С учетом имеющихся рисков, мы с Еленой решили оставить её в резерве. Так сказать, на последний шанс.
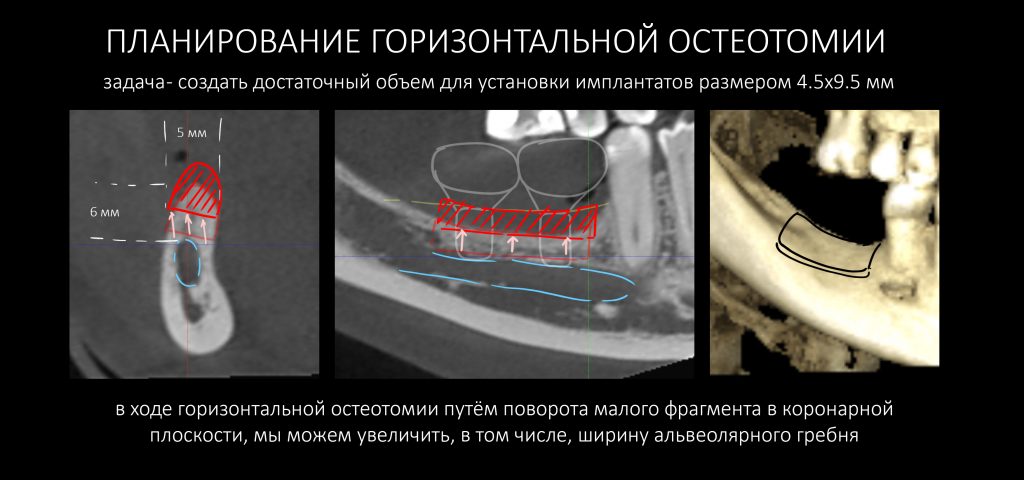
Тщательно взвесив все риски и возможности, для наращивания костной ткани мы решили использовать метод остеотомии. Если быть точным — горизонтальной остеотомии:
Нам с Еленой он показался оптимальным с точки зрения сочетания желаемого результата, клинических условий и ожидаемых рисков. Задача операции — увеличить имеющееся расстояние от нижнечелюстного канала до вершины альвеолярного гребня в области операции (6 мм), как минимум на 3-4 мм, что теоретически даст нам возможность установить имплантаты минимальной длиной 8 мм. В этой клинической ситуации метод горизонтальной остеотомии оптимален по следующим факторам:
— перемещение малого костного фрагмента вместе со слизисто-надкостничным лоскутом позволяет сохранить его питание и, следовательно, уменьшить степень постоперационной резорбции.
— после перемещения малого костного фрагмента создаётся костная рана с достаточной относительной площадью поверхности
— «разрез» костной ткани проходит через слой губчатой костной ткани, относительно богатый клетками и органикой.
— мы получаем существенное изменение параметров альвеолярного гребня без значительного повышения травматичности операции. Нам не нужна донорская зона и аутотрансплантаты.
Подробнее почитать о методах остеотомии для наращивания костной ткани можно здесь>>
Хирургическая операция
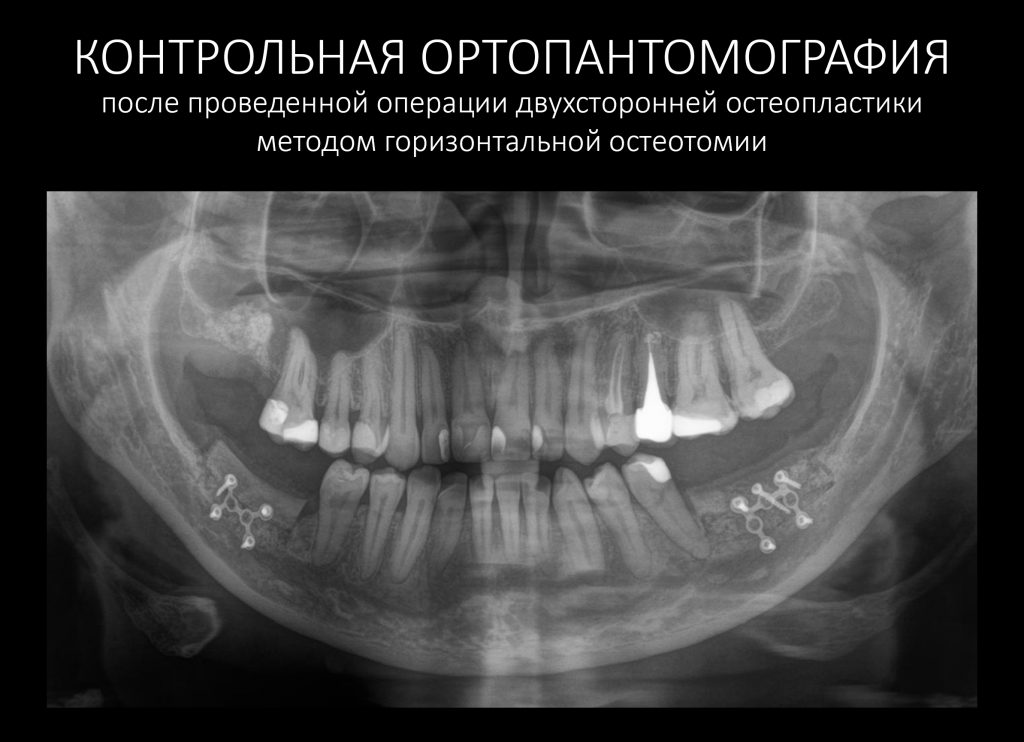
Сказали — сделали. Вот контрольная ортопантомограмма сразу после операции:
Кстати, это стоимость этой операции в 2018 году:
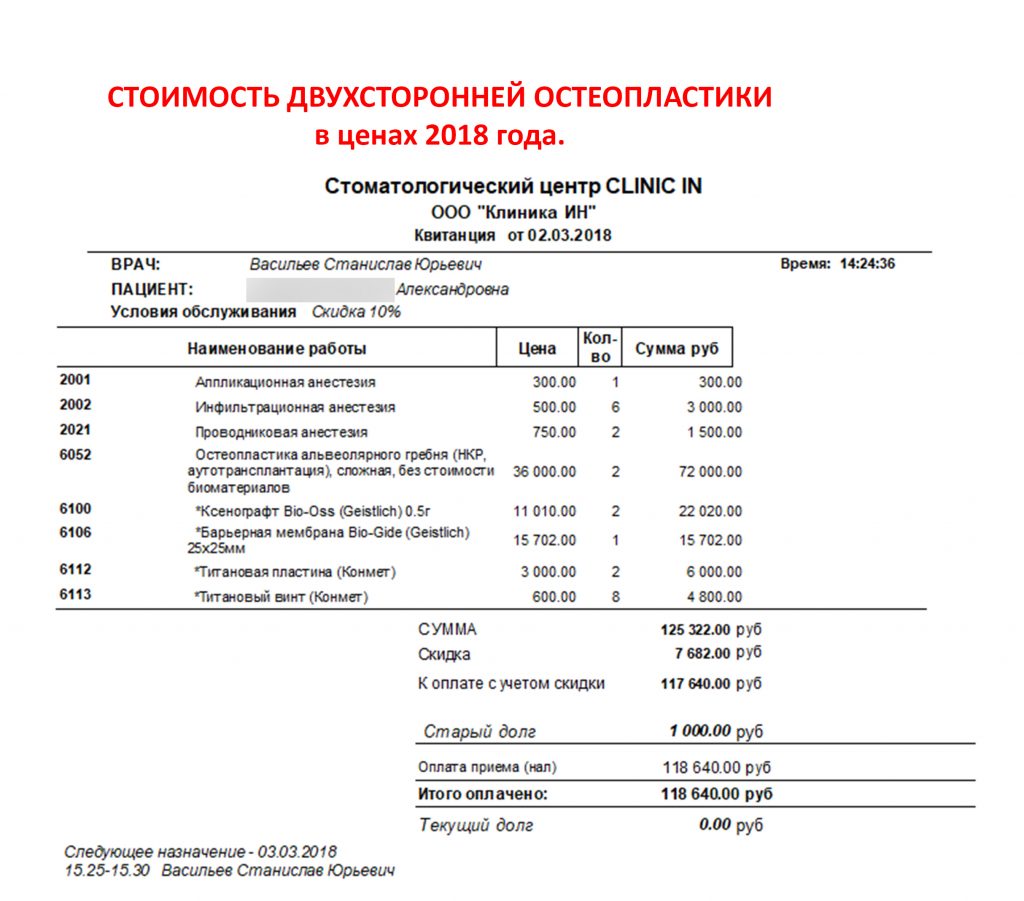 Не так уж и дорого, верно? Я должен заметить, что сейчас наращивание костной ткани стало дороже, в основном за счёт увеличения стоимости используемых биоматериалов. В целом, нет причин отказываться от этой операции, если она действительно необходима.
Не так уж и дорого, верно? Я должен заметить, что сейчас наращивание костной ткани стало дороже, в основном за счёт увеличения стоимости используемых биоматериалов. В целом, нет причин отказываться от этой операции, если она действительно необходима.
Послеоперационный период и ожидания
Про постоперационный период, реабилитацию и назначения после операции наращивания костной ткани мы уже писали, почитать об этом можно где-то здесь>>. Кроме того, на сайте нашей уютной КЛИНИКИ ИН есть статья, где просто и понятно разъяснено, сколько времени нужно ждать прежде, чем приступить к имплантации — и это одна из самых популярных статей нашего Журнала.
В случае с Еленой мы придерживаемся принятых у нас правил, рекомендаций и назначений:
— антибактериальная противовоспалительная терапия в течение четырех дней после остеопластики.
— несколько послеоперационных осмотров на наиболее критических этапах послеоперационного периода
— снятие швов на 10-14 день после операции.
Далее, в соответствии с нашими представлениями, ожидаем регенерации костной ткани в течение 3-4 месяцев. Конкретно в этом случае мы ждали больше, ибо с левой стороны была переделка.
Имплантация
Следует заметить, что никогда, почти никогда объем костной ткани не остаётся таким, каким был воссоздан во время остеопластики — сказываются послеоперационное воспаление и сопровождающая его резорбция костной ткани, ошибочно называемые «ремоделированием». Еще мы с вами знаем, что степень и скорость атрофии при прочих равных обстоятельствах будет зависеть от всё того же биотипа костной ткани: так, в D1 она будет более выраженной, чем в D4.
Учитывая всё это, мы во время остеопластики всегда создаём объем «с запасом» на случай постоперационного «ремоделирования«. Но точно рассчитать уровень резорбции графта, аутотрансплантата или перемешенного костного фрагмента не удается чуть реже, чем всегда.
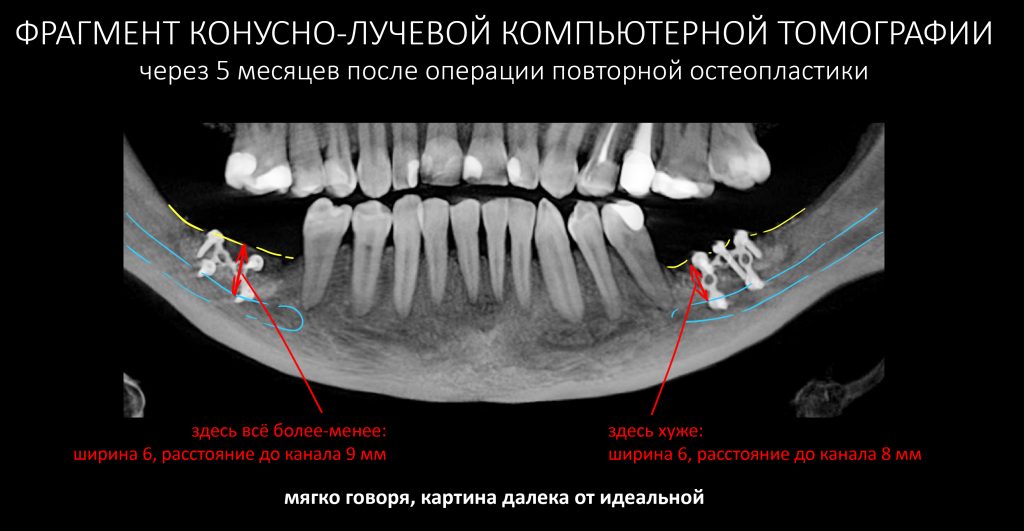
В нашем случае, несмотря на идеальный по течению реабилитационный период, уровень постоперационной резорбции оказался больше запланированного.
В области слева, где ранее была остеопластика, ситуация оказалась несколько хуже, чем с правой, где наращивание костной ткани проводилось впервые. В общем, имплантация возможна, но… неидеальными по размеру имплантатами.
Ранее я уже отметил, что анатомической особенностью Елены является очень широкий просвет нижнечелюстного канала, занимающего центральную часть тела нижней челюсти. В этом случае рисковать и подводить имплантат «плотную» к каналу, на мой взгляд, весьма рискованно — поломка и продавливание стенки канала в его просвет может привести к невриту со всеми вытекающими. Поэтому мы решили использовать имплантаты короче, чем используем обычно, а также модифицировать хирургический протокол таким образом, чтобы исключить повреждение стенок нижнечелюстного канала.
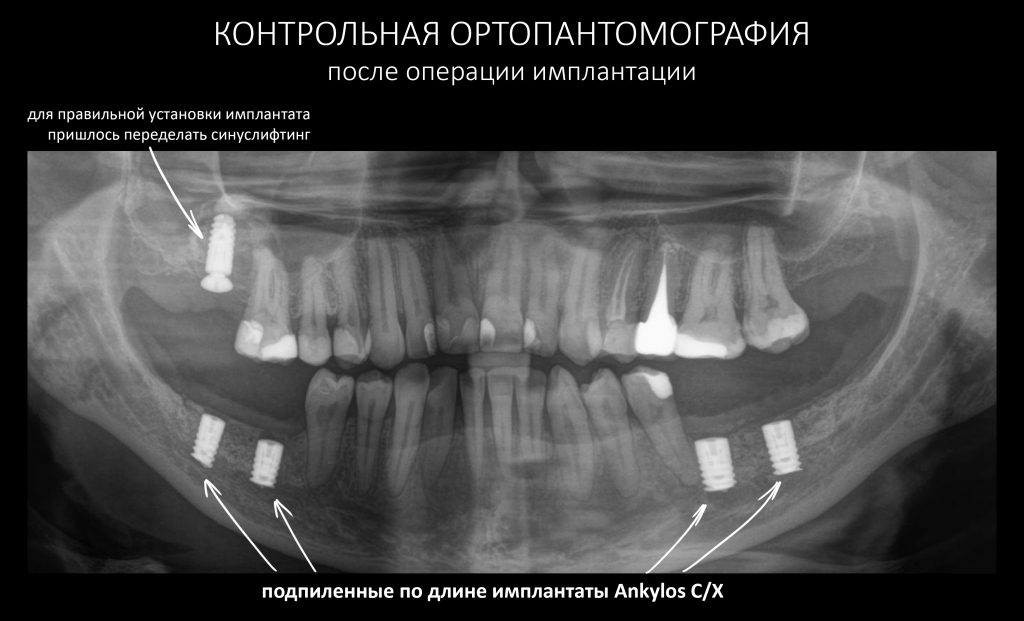
Елена планировала протезироваться в Уфе, и пожеланием её доктора была установка имплантатов Ankylos C/X. В её ситуации субкрестальные имплантаты вполне применимы. Мы знаем, что в размерной линейке Ankylos есть имплантаты диаметром 4.5 и длиной 6.6 мм. Следующий размер по длине — 8.0 мм. Мы решили, что по длина имплантатов должна быть чем-то средним между этими размерами и… с помощью алмазного диска индивидуализировали длину. Проще говоря, мы отпилили часть имплантатов так, чтобы каждый из них в своём участке максимально использовал расстояние от канала до вершины альвеолярного гребня. Это было сделано прямо в ходе операции.
Второй момент, не менее важный — это отсутствие какого-либо усилия при установке имплантатов в подготовленную лунку. Проще говоря, мы вложили имплантаты в лунки с нулевым моментом силы (торком) и без всякого вращения. В итоге получилось это:
При установке имплантата в области верхней челюсти справа выяснилось, что графт, использованный при синуслифтинге, не интегрировался и представлял собой фиброзный конгломерат вперемежку с отдельными гранулами биоматериала. Ежу понятно, что имплантация без повторного синуслифтинга здесь невозможна, что мы и делаем одновременно с установкой имплантата.
Продолжительность хирургического вмешательства составила, в общей сложности, около 90 минут. Лично я считаю, что это много, поэтому в большинстве случаев мы делим подобный объем работы на несколько этапов. Например, сначала оперируется одна сторона, затем вторая, затем синуслифтинг… Но, я напомню, Елена приезжает к нам из Уфы, её пребывание в Москве и частота поездок ограничены, поэтому мы, хоть и нехотя, делаем всё и сразу.
После операции мы дали Елене рекомендации, сделали назначения. Через день, после контрольного постоперационного осмотра, Елена улетела в Уфу.
Важная ремарка: существует расхожее заблуждение о том, что после проведённого синуслифтинга летать нельзя. И это действительно так, если вы планируете полёт на реактивном истребителе с перегрузками и негерметичной кабиной. В остальных случаях, лететь обычным гражданским бортом вовсе не вредно для результата операции.
Швы сняли на десятый день после операции у моих друзей в Уфе. Ждём результат через 3-4 месяца.
Через 3-4 месяца — продолжение лечения.
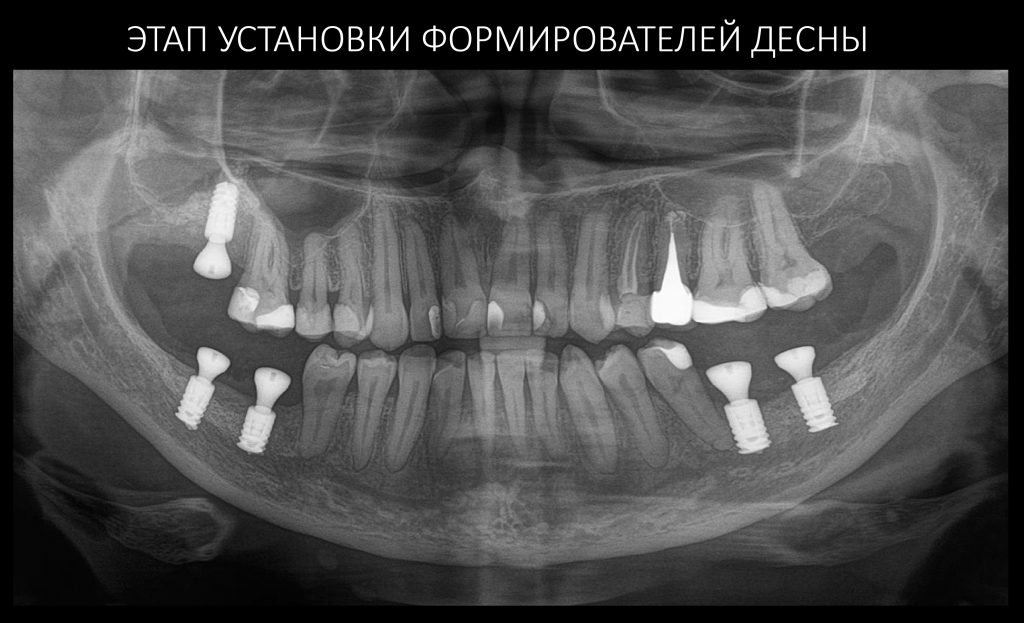
Имплантаты интегрировались, мы установили формирователи десны.
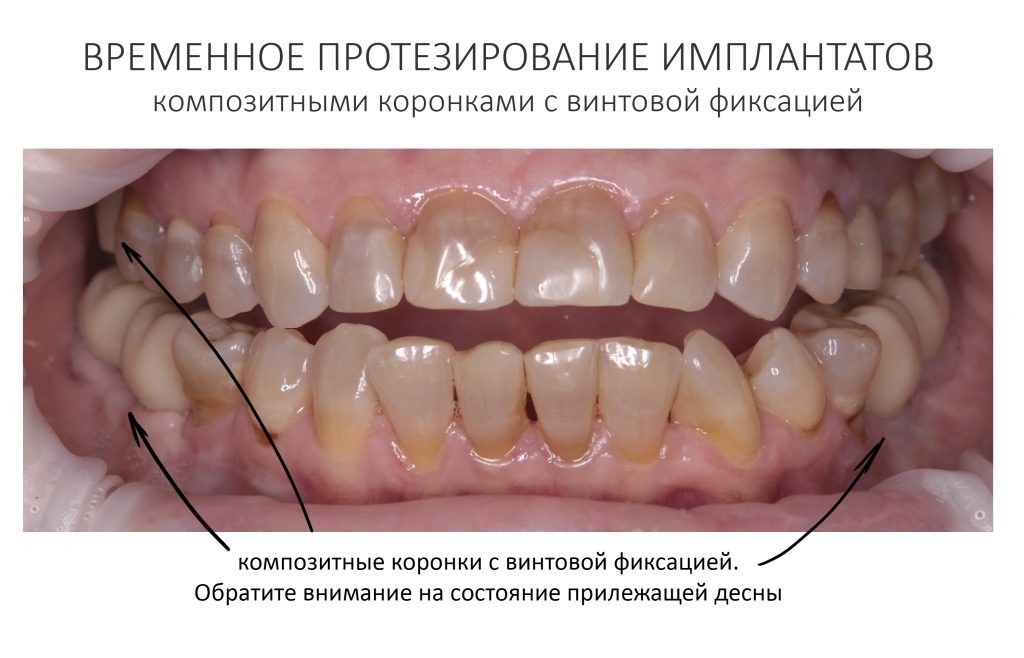
Да, с левой стороны, была переделка остеопластики, ситуация не очень хорошая — и это закономерно с учётом биотипа костной ткани и того, что мы вообще знаем об остеопластике. Однако, на этапе формирования десневого контура мы обошлись самым простым протоколом — вестибулярное смещение лоскута без аутотрансплантации десны. Через неделю сняли швы, еще через неделю приступили к временному протезированию. Этот этап Елена решила провести в нашей клинике, поскольку он является едва ли не самым важным. В конце концов, он серьезно влияет на гарантийные обязательства:
Обратите внимание на состояние десны в области установленных на имплантаты коронок. Она слегка отечная (особенно слева на фото), и это связано с тем, что коронки установили, буквально, два дня назад.
Признаюсь, я не испытывал особого оптимизма по результату проведенного лечения, но Елена была в восторге! Представьте, что через много лет после утраты зубов она наконец может нормально жевать! Удивительно нормально, пусть даже с временным композитными коронками.
Мы оставляем время на адаптацию зубочелюстной системы к новым условиям — примерно от 6 до 12 месяцев. В конце 2019 года мы поменяли временные коронки на постоянные керамические.
Конец 2019 года — постоянное протезирование.
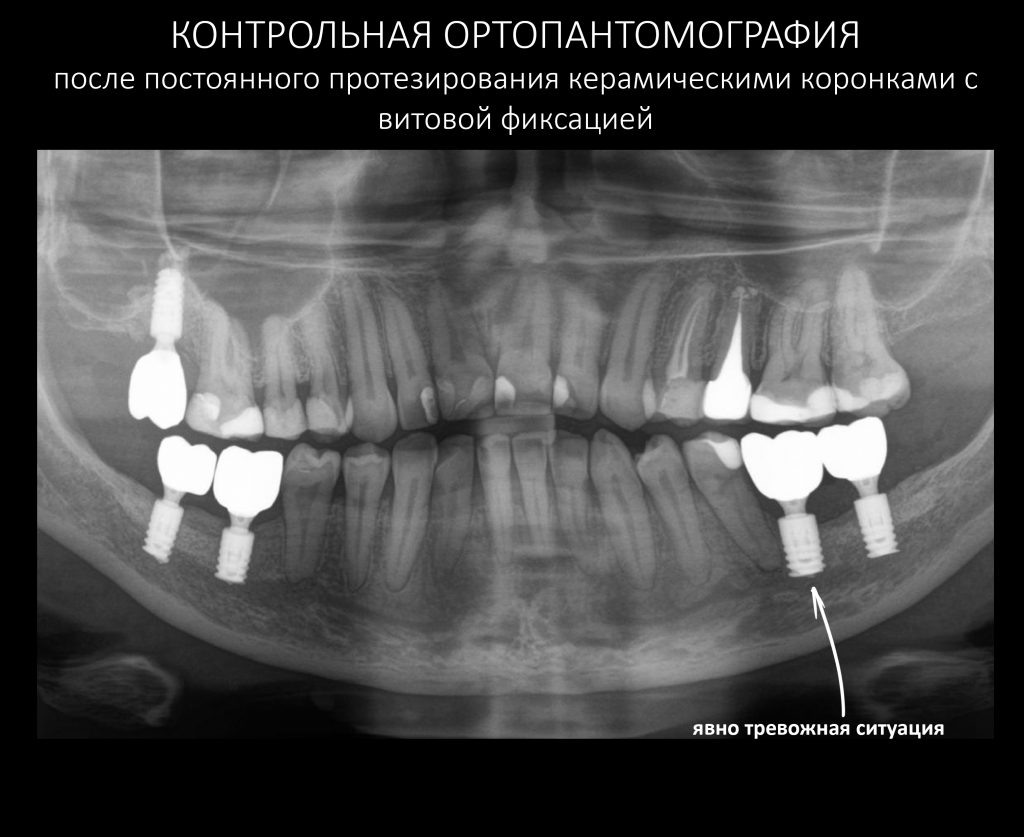
Итого, лечение Елены с первичного обращения до завершения постоянного протезирования заняло почти два года — 19 месяцев, если быть точным. Это как раз тот срок, на который нужно ориентироваться в подобных клинических случаях. В декабре 2019 года мы установили на имплантаты постоянные керамические коронки с винтовой фиксацией:
Несмотря на то, что Елена не испытывает никаких неудобств, жевательная функция полностью восстановлена, а состояние десны в области нижней челюсти слева совершенно нормальное, меня беспокоит состояние костной ткани в области имплантата 36 зуба (отмечен стрелкой на снимке). Я успокаиваю себя тем, что с момента установки формирователей десны здесь вообще ничего не изменилось, но всё же считаю, что перспективы у этого имплантата весьма мутные. Собственно, я предупредил об этом Елену, отметил важность хорошей гигиены полости рта и регулярных профилактических осмотров. В конце концов, наши гарантийные обязательства будут зависеть от того, насколько ответственно она отнесётся к моим рекомендациям.
И всё было бы хорошо, но Елена уехала в Уфу. И вновь оказалась в нашей клинике только через три с половиной года.
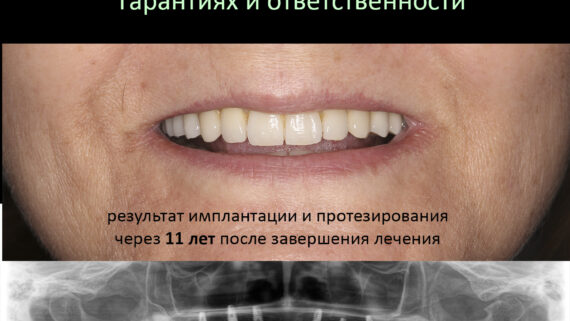
Июнь 2023 — контрольный осмотр
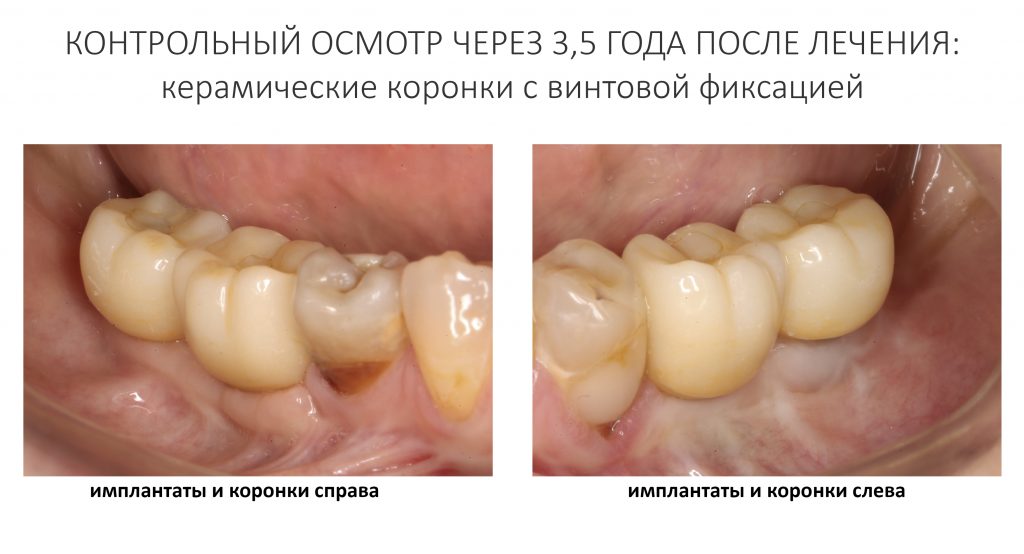
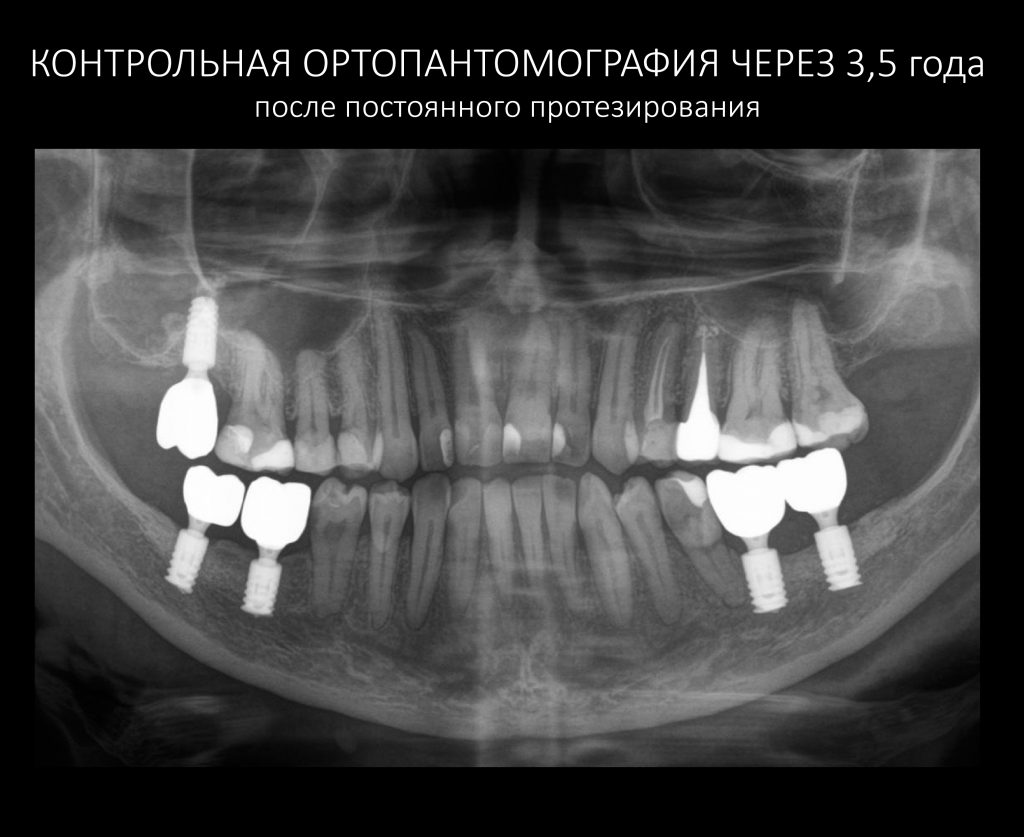
Итак, с момента завершения лечения прошло три с половиной года, Елена проездом оказалась в Москве и решила заглянуть к нам в клинику. Если честно, я ожидал увидеть что-то печальное, но увидел это:
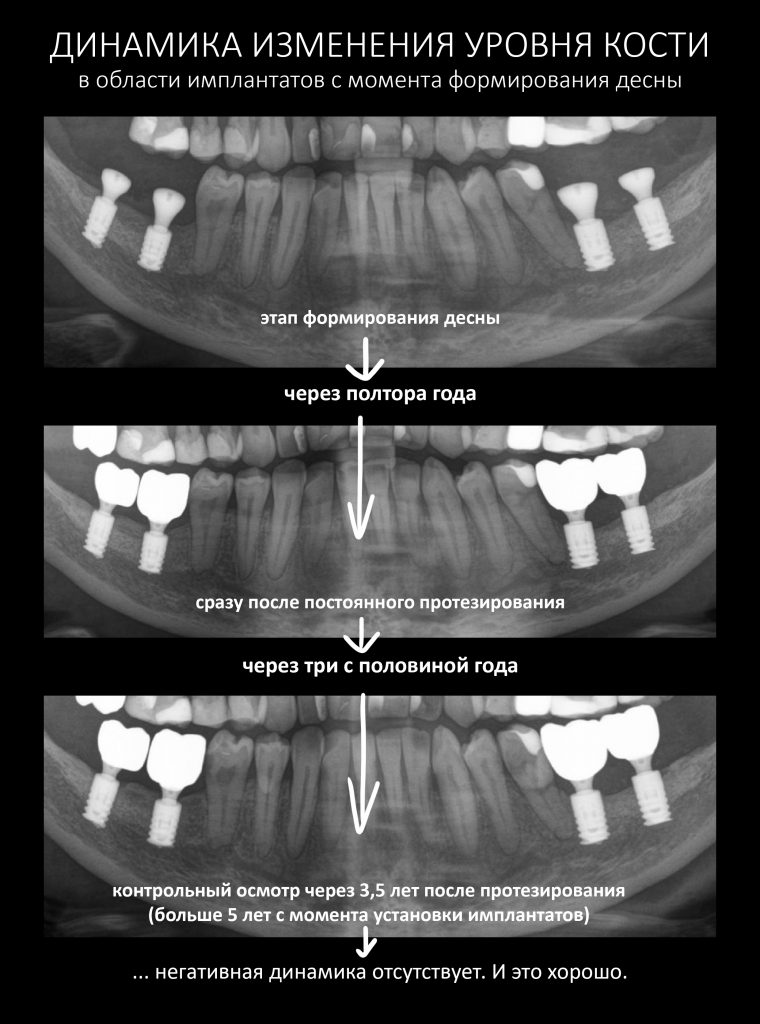
Состояние имплантатов, протетики, десны вокруг имплантатов более, чем удовлетворительное. Да, хотелось бы картинку пофотогеничнее, но Елена не испытывает с протетикой никаких проблем, гигиена удовлетворительная, качество жизни на уровне — чего еще желать? Вот контрольная ортопантомография через три с половиной года после протезирования:
Собственно, больше пяти лет после остеопластики и имплантации, через три с половиной года после протезирования — и никаких негативных изменений. Объемы и состояние костной ткани в области имплантатов оказалось более устойчивыми, чем я изначально предполагал, что говорит о восстановлении её кровоснабжения и регенерации. Сравним снимки:
Можно ли считать проведенное лечение успешным? Об этом можно порассуждать.
Заключение.
Оглядываясь назад, я не могу назвать эту клиническую задачу презентабельной, а найденное решение и реализацию идеальными. Сказалось множество факторов: предыдущее лечение, сложности логистики и контроля, возможности и пожелания пациентки и т. д. Я не уверен, что в других условиях и у другого пациента подобный подход был бы результативным, равно как и то, что пойди мы другим путём, — через другой метод остеопластики, транспозицию нервного ствола, ультракороткие имплантаты и т. д. — не факт, что был бы достигнут желаемый результат.
Вернусь к вопросу, с которого я начал рассказ об этом клиническом случае.
Когда мы можем говорить о качестве проведённой остеопластики? И, собственно, что является показателем этого самого качества?
Утверждать, что «наращивание костной ткани прошло успешно» сразу после наложения швов может только полный идиот. По сути, все эти фоточки с расчлененкой, публикуемые на всяких стоматологических форумах, в сообществах и пабликах, собирающие по +100500 лайков от таких же идиотов не являются ни результатом операции, ни даже показателем качества хирургического вмешательства.
«Красивый» рентгеновский снимок и фоточки через 3-4 месяца и даже через полгода после остеопластики — это нифига не показатель. Разве мало примеров, когда всё разваливалось уже после установки имплантатов в «наращённую» кость?
Протезированные имплантаты в области остеопластики также можно назвать лишь «промежуточным» результатом, ибо за такой короткий период (8-12 месяцев при двухэтапном последовательном лечении) негативную динамику заметить сложно, почти невозможно. Опять же, и в моей практике есть примеры, когда вроде бы отлично проведённая костная пластика «уходила» значительно позже этапа протезирования, на фоне относительного благополучия и без видимых на то причин.
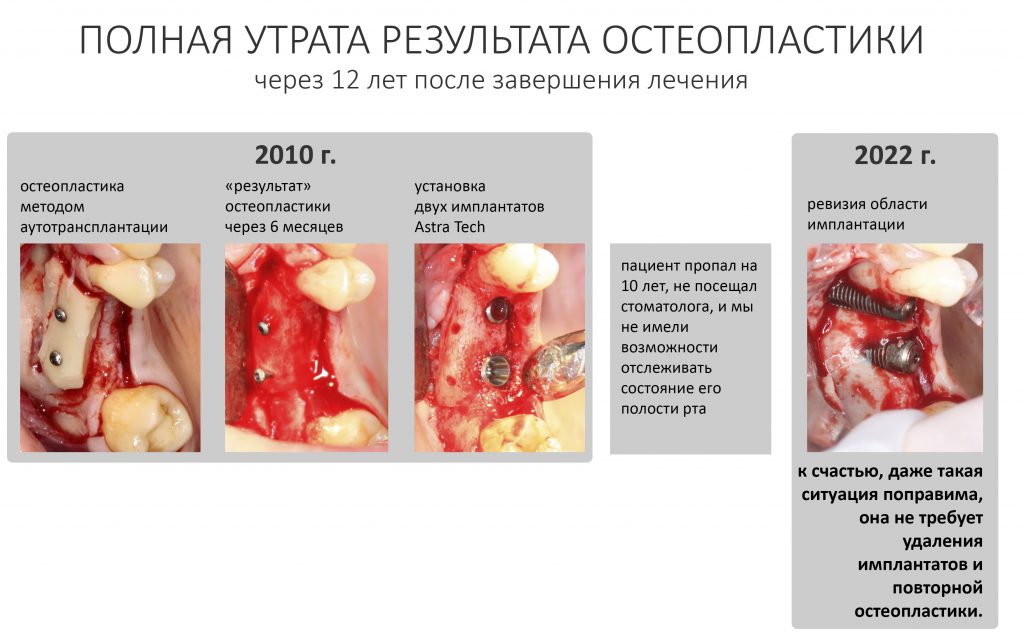
Ремарка: Ну, как "без видимых"? Причины есть всегда, пусть иногда они совсем не очевидные. Сейчас мы знаем о них намного больше, и эволюцию наших знаний можно проследить по публикациям, посвященным остеопластике, сначала в Живом Журнале, затем на IMPLANT-IN.COM и, наконец, на сайте нашей уютной Клиники ИН. Анализируя собственные работы 12-летней давности, я нахожу ошибки, а потому внутренне готовлюсь к переделкам. В т. ч. по гарантии. К счастью, ошибок немного, все они поправимы.
Итого, уважаемые друзья,
результат остеопластики — это стабильное состояние окружающих имплантаты тканей в период от трех лет и больше с момента завершения лечения.
Отсутствие существенной атрофии костной ткани за это время говорит о нормальном кровоснабжении, восстановленном обмене веществ и структурной адаптации регенерата вне зависимости от того, каким образом он получен, трансплантацией костного блока, остеотомией или с помощью НКР. Добавим к этому устойчиво высокое качество жизни пациента, удобство индивидуальной гигиены полости рта, отсутствие проблем с протетикой — и вот теперь мы действительно можем говорить о ХОРОШЕМ результате лечения.
А до этого можно считать, что результата лечения нет.
Буду рад ответить на все вопросы в комментариях.
С уважением, Станислав Васильев, имплантолог уютной Клиники ИН.








Комментарии
Пока нет комментариев.