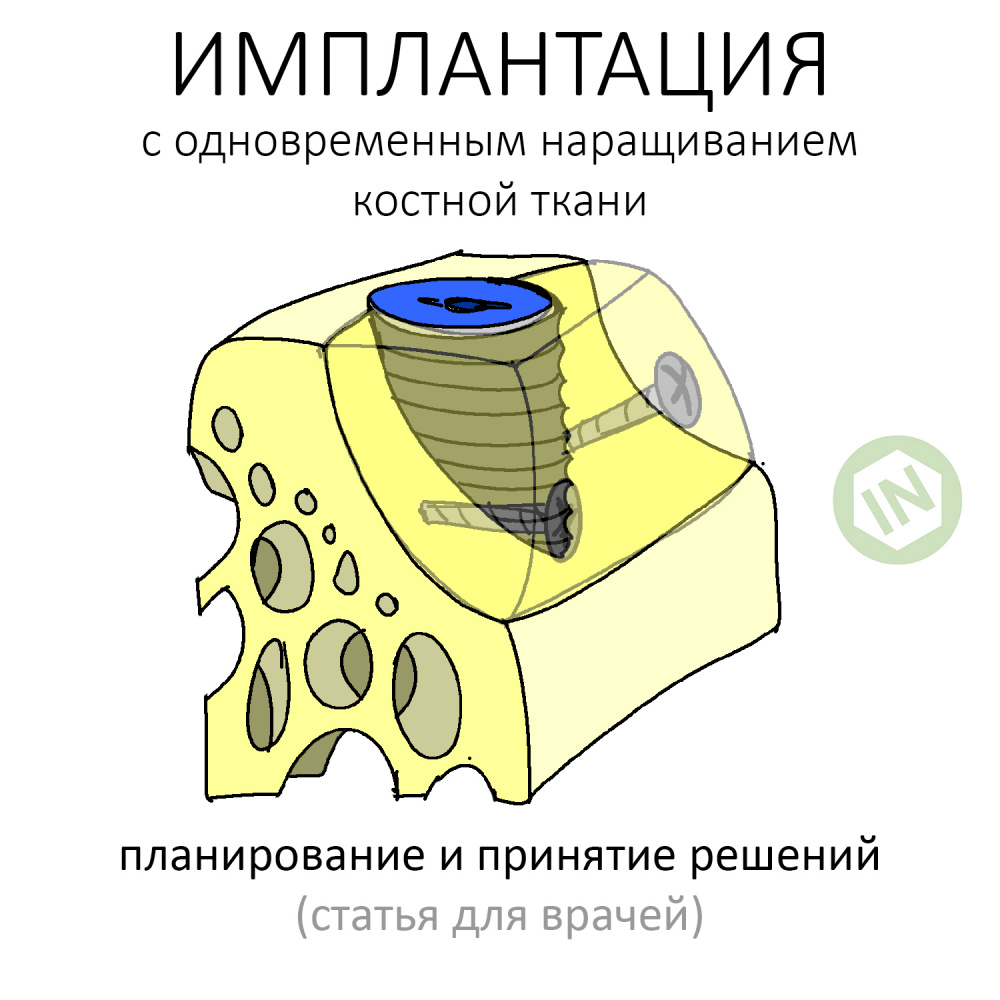
Имплантация с одновременным наращиванием костной ткани. Планирование и принятие решений.
Большое видится издалека, а истина — через время. В январе следующего года моему сайту об имплантации зубов исполнится 10 лет (при этом мой Живой Журнал еще древнее), и как мне кажется, в хирургической стоматологии и имплантологии не осталось не охваченных мной тем. За 10 лет можно рассказать абсолютно обо всём — от зубов мудрости и коротких уздечек до платформ имплантатов и методов остеопластики. Иногда я пересматриваю собственные статьи, некоторые из них нахожу актуальными и сейчас, — другие, наоборот, требуют дополнений и исправления.
К последним, несомненно, стоит отнести операции имплантации с одновременной костной аугментацией. Те самые случаи, когда мы при установке имплантата наращиваем костную ткань вокруг него.
Не нужно путать это хирургическое вмешательство с IDR (Immediate Dental Alveolar Restoration, «немедленная зубоальвеолярная реставрация»). Последняя, представляет из себя расплывчатый термин с широким диапазоном трактовок и предполагает восстановление «всего и сразу». Что это за бабуйня и почему стоит держаться от неё подальше — тема одной из ближайших статей.
В настоящее время мы весьма часто совмещаем остеопластику и имплантацию в одну операцию — почти 80% операций, — и я хочу поделиться с вами этим опытом.
Кстати, об опыте:
Имплантация и остеопластика (наращивание костной ткани): вместе или врозь? Часть I
Имплантация и остеопластика: вместе или врозь? Часть II плюс Ankylos плюс Geistlich.
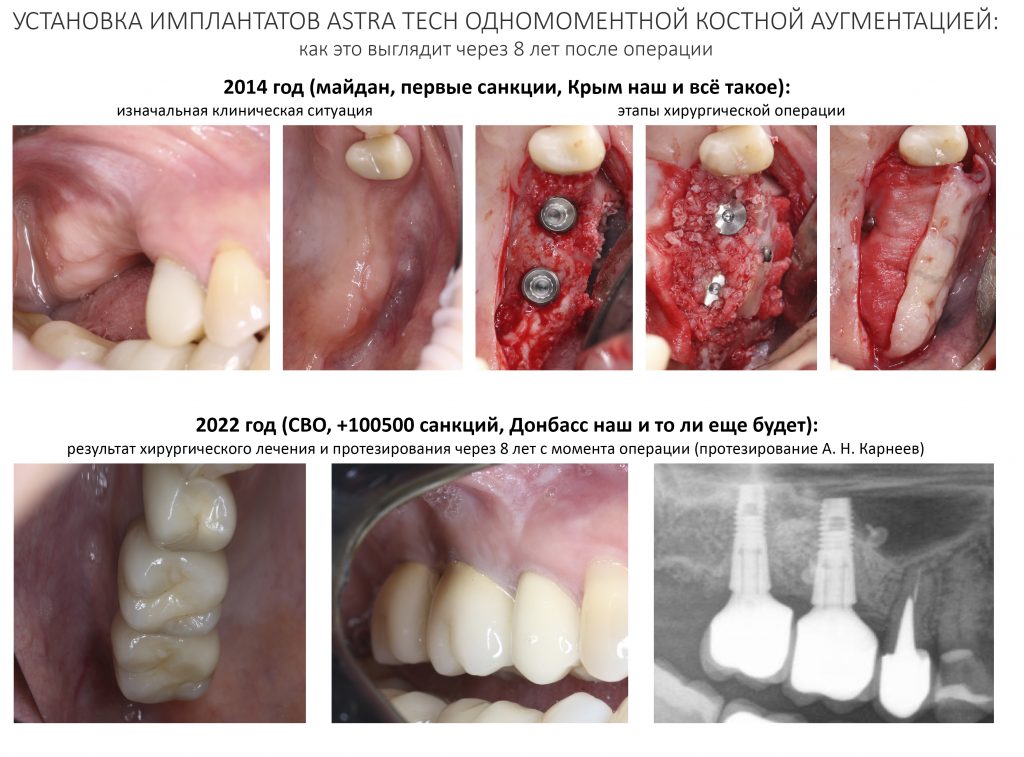
Сия древняя публикация основана на работах 2012-2014 годов, когда я впервые начал проводить подобные операции. С тех пор многое изменилось, мы накопили достаточное количество клинических случаев, длительных наблюдений и, что самое главное, неудачных результатов и ошибок. Поэтому я нахожу необходимым обновить и дополнить публикации по этой теме.
Почему это нужно?
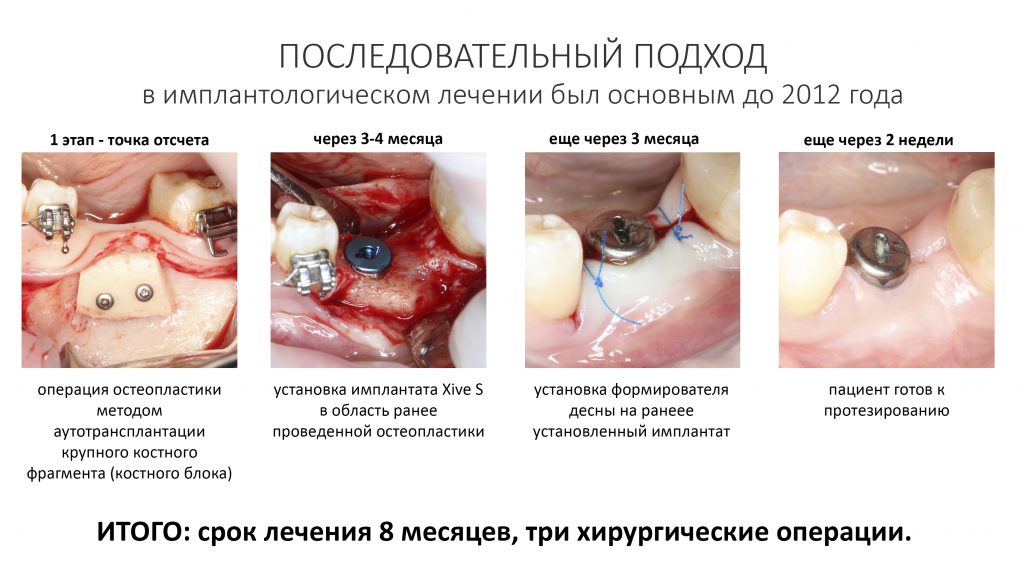
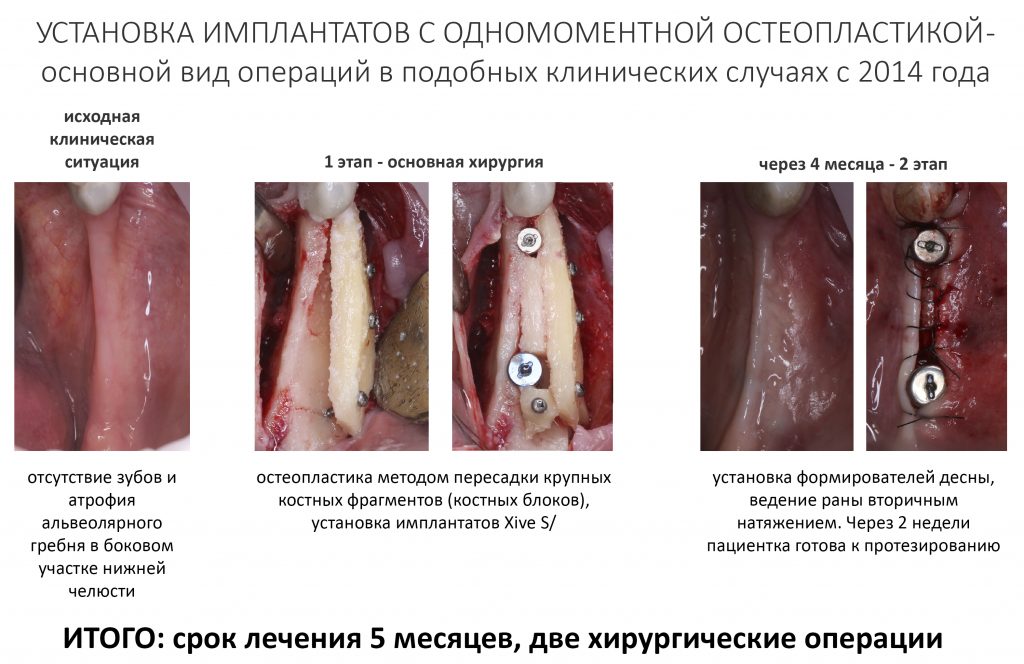
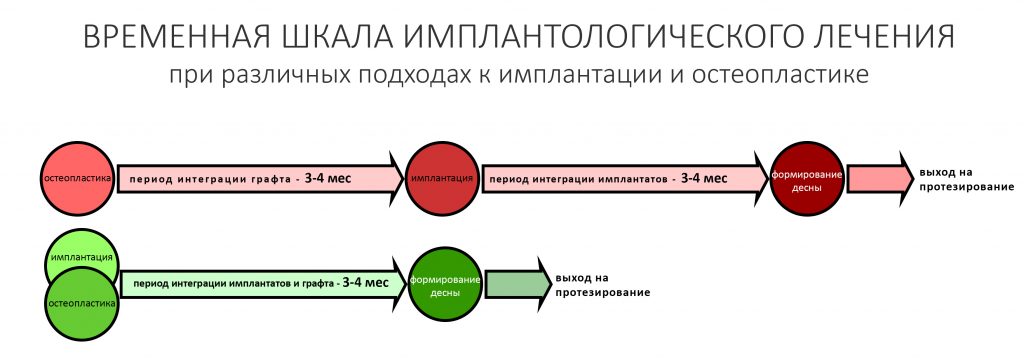
В отличие от принятого ранее последовательного подхода, проведение остеопластики одновременно с имплантацией позволяет сократить как время, так и травматичность имплантологического лечения, а также в какой-то мере снизить его стоимость.
До 2012 года даже в самых простых клинических ситуациях мы придерживались следующей тактики:
В какой-то момент тактика изменилась:
Это позволило сократить сроки лечения в большинстве случаев до 3-4 месяцев, упростить и удешевить саму стоматологическую реабилитацию.
При правильном планировании и проведении хирургического вмешательства, это достигается за счет следующих моментов:
— период остеоинтеграции имплантатов, в целом, совпадает со сроками интеграции биоматериалов или аутокостных фрагментов. По сути, для организма не так уж и важно, что к нему прирастает, имплантат или остеографт Bio-Oss.
В конце концов, вспомните синуслифтинг — это наиболее распространенное сочетание остеопластики и имплантации ни у кого не вызывает вопросов, лишь бы была возможность стабилизировать имплантат в существующем объеме костной ткани.
— каждая хирургическое вмешательство (даже обычное удаление зуба) требует постоперационного наблюдения и соответствующей лекарственной терапии. Послеоперационный период — самая тяжелая и неприятная часть любого хирургического лечения. Следовательно, чем меньше операций, тем короче реабилитация, тем меньше придется страдать пациенту. И меньше будет вред от принимаемых лекарств.
— с каждым последующим хирургическим вмешательством оперируемые ткани, вследствие образования рубцов, теряют регенеративный потенциал. Этим объясняется то, что переделки всегда проходят сложнее изначально запланированных вмешательств, а их результат почти всегда оказывается хуже ожидаемого.
— установка имплантатов позволяет не только сэкономить некоторый объем биоматериалов (если они используются), но также реализовать остеопластику максимально рационально, поскольку при таком подходе у нас есть четкое представление о положении имплантатов. Кроме того, в некоторых случаях имплантаты могут служить опорой каркасной конструкции или коллагеновой мембраны.
— что же касается финансовой стороны вопроса, то несложные остеопластические операции мы иногда делаем бесплатно (пациент оплачивает только используемые материалы), поскольку они лишь незначительно увеличивают продолжительность и трудоёмкость самой имплантации. Для некоторых наших пациентов это хороший способ сэкономить на лечении без потери его качества и результата.
В общем, в одновременном сочетании имплантации и остеопластики много плюсов. Но хватает и минусов — речь об этом пойдет ниже.
Почему это возможно?
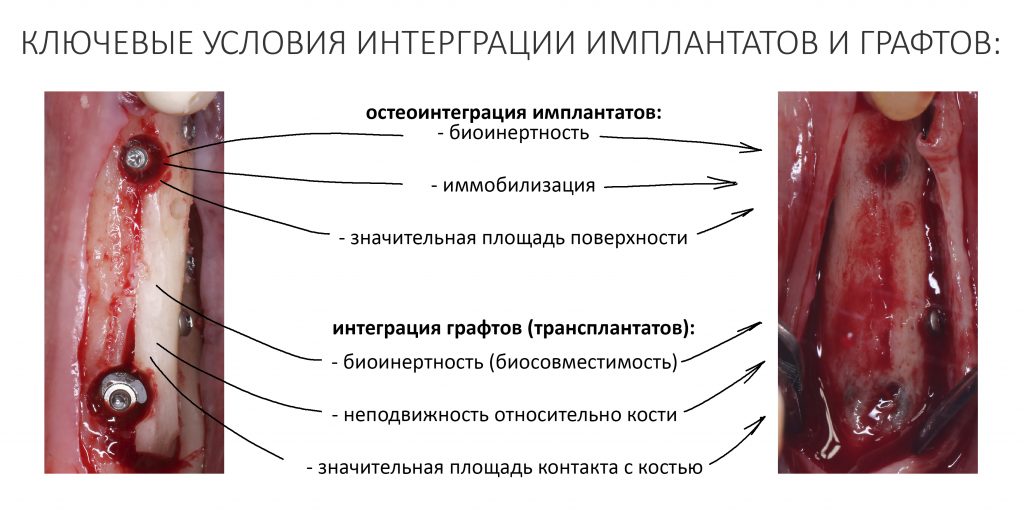
Почти в каждой статье, посвященной дентальной имплантации, я напоминаю, что открытое П.-И. Браннемарком явление остеоинтеграции — это частный случай регенерации, и в ней нет ничего удивительного. «Вживление» имплантата в костную ткань происходит за счет трех факторов:
— биоинертности. Иммунная система нашего организма никак не распознает имплантат, а сам организм никак не взаимодействует с имплантатом.
— иммобилизации. Неподвижность имплантата способствует его медленному обрастанию костными клетками с последующей их дифференцировкой и минерализацией остеоматрикса.
— большой площади поверхности имплантата. Ведущую роль в удержании имплантата в костной ткани играет сила трения, которая пропорциональна площади контактной поверхности.
По сути, те же требования мы предъявляем к ксено- или аутотрансплантату при остеопластике: мы предполагаем биоинертность (на худой конец, биосовместимость) «искусственной кости», фиксируем её неподвижно, учитываем площадь контакта между графтом и и поверхностью челюсти. С точки зрения биологии, гранулы остеографта (например, Bio-Oss) ничем не отличаются от имплантатов — они также биоинертны и имеют большую площадь поверхности. Их интеграция ничем не отличается от таковой у имплантатов. Так почему бы не сложить два слагаемых и не получить в сумме необходимый результат? При определенных условиях, разумеется.
Отбор пациентов и анализ клинической ситуации.
А вот теперь мы поговорим об условиях. Для этого представим гипотетического здорового пациента с длительным отсутствием одного или нескольких зубов, у которого есть показания к наращиванию костной ткани и имплантации.
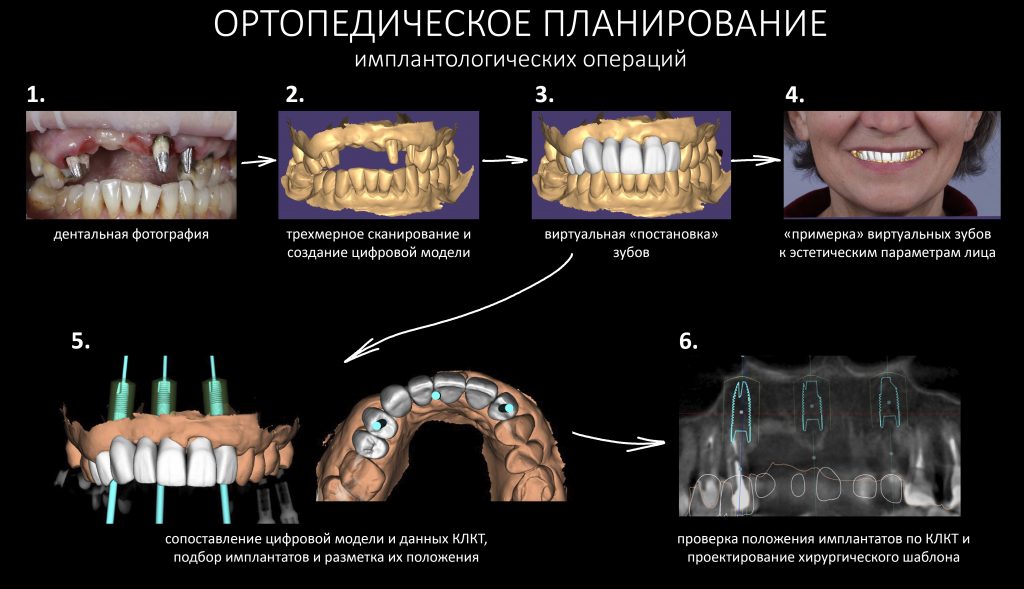
Условие 1. Предполагаемый план протезирования.
Не устаю повторять, что схема и тактика имплантации определяются, в первую очередь, планом протезирования, который составляет стоматолог-ортопед. Во всех отношениях он является главным, именно он определяет положение и количество имплантатов, необходимых для опоры предполагаемой протетической конструкции. Консультация стоматолога-ортопеда первична при планировании имплантологического лечения, и без неё лучше вообще не приступать к установке имплантатов.
Между прочим, одна из причин, почему имплантацию лучше не доверять челюстно-лицевым хирургам в отделениях ЧЛХ — это отсутствие взаимодействия со стоматологом-ортопедом. Без должного ортопедического сопровождения подавляющее большинство челюстно-лицевых хирургов, ставят имплантаты по каким-то своим особенным принципам, и как потом эти имплантаты протезировать — не входит в сферу их интересов. Неудивительно, что наибольшее количество косяков в дентальной имплантологии — это косяки ЧЛХ. И наоборот, самые крутые имплантологи — это, как правило, бывшие ортопеды.
Стоматолог-ортопед составляет план протезирования, который материализуется в хирургическом шаблоне:
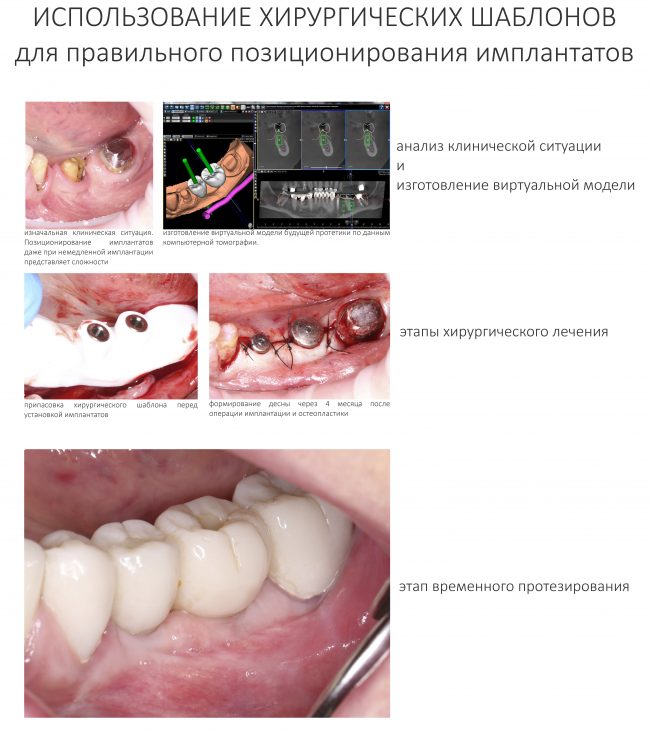
Правильное положение имплантатов в адекватных объемах окружающих тканей — это залог успешного и долговечного протезирования. В связи с этим, категорически важно получить от ортопеда схему протезирования (и имплантации) еще до начала лечения. Проанализировав её, нужно определиться с возможностью стабилизировать имплантаты в правильном положении в существующих объемах костной ткани.
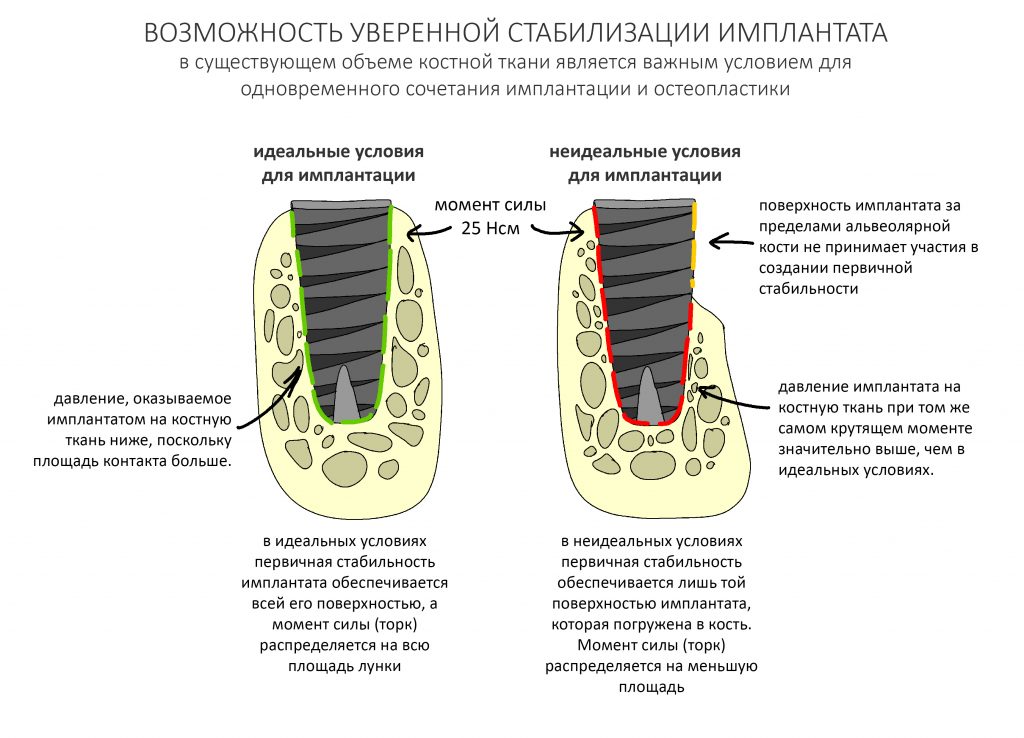
Условие 2. Возможность уверенной стабилизации имплантатов в существующих объемах костной ткани.
Отчасти, я об этом упоминал в предыдущих статьях на эту тему. Имплантаты должны быть подобраны и установлены согласно имплантологическому правилу #2 с достаточной первичной стабильностью. В идеале, чтобы значительная часть имплантата оказалась в пределах существующего альвеолярного гребня.
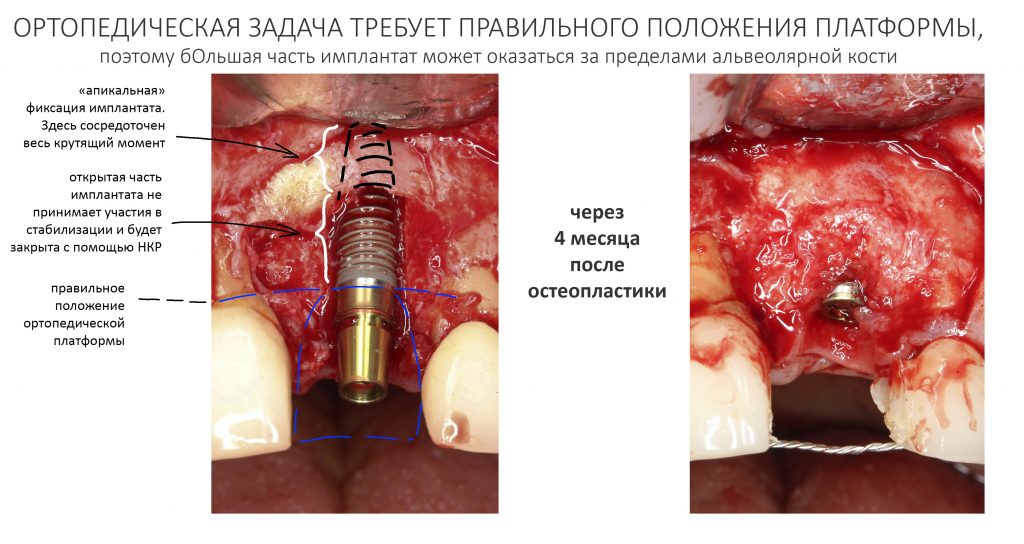
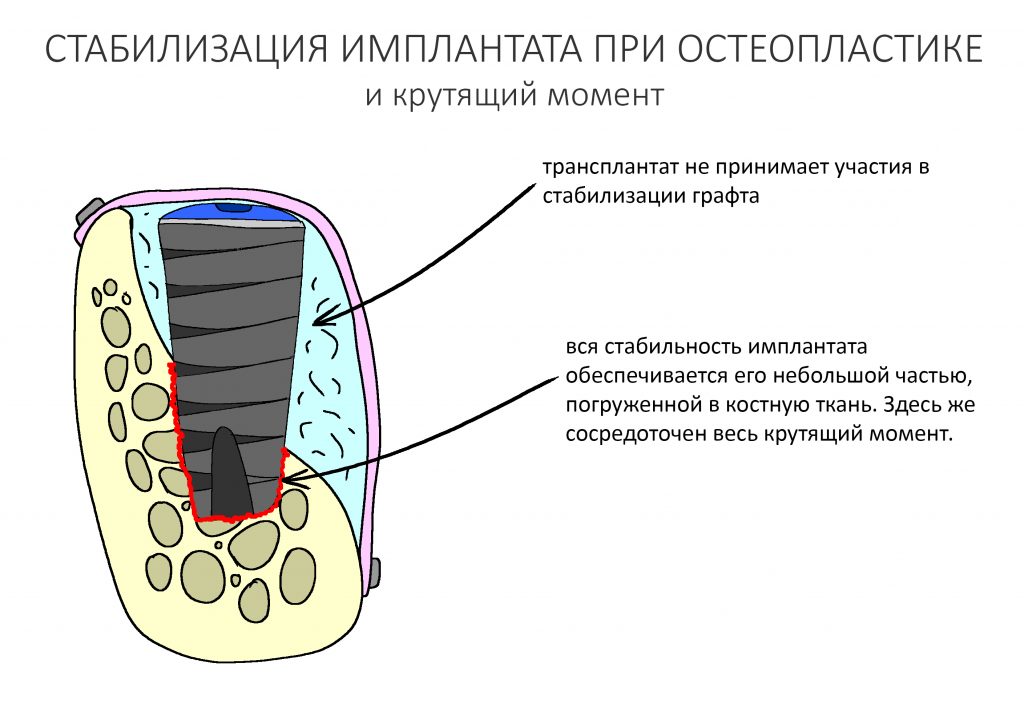
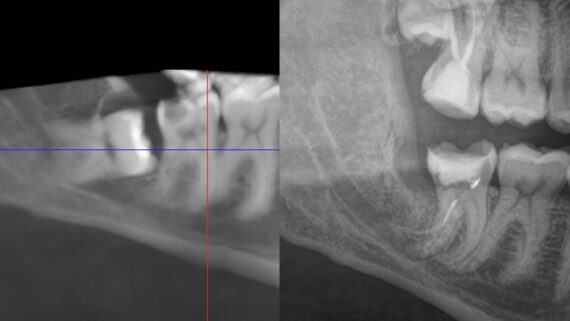
К сожалению, так получается далеко не всегда. Нередко поставленные ортопедом задачи требуют такого положения имплантата, при котором он фиксируется в костной ткани лишь верхушечной третью:
И тут следует учесть, что весь полученный при установке крутящий момент сосредоточен на очень небольшой площади, в связи с чем возникает риск чрезмерной компрессии костной ткани с развитием фиброза и некроза (имплантат не приживется). Поэтому в подобных ситуациях следует уделить больше внимания усилию при установке — в идеале, оно не должно превышать 15-20 Нсм. Но еще лучше — не пытаться в подобных ситуациях решить «всё и сразу», а следовать более консервативному и осторожному последовательному подходу. Помимо этого, категорически нельзя допускать подвижности имплантата или его фиксации исключительно в графте. Почему — попробуй догадаться сам. Уверен, у тебя получится.
Условие 3. Достаточная площадь контакта между ложем и трансплантатом.
Помните шумную статью «Теория остеопластики»? Одним из основных её тезисов было то, что
миграция клеток и васкуляризация костного трансплантата идет только со стороны костной ткани
Этот тезис хорошо обоснован теоретически, многократно подтвержден клиническим опытом, и кроме того, он внятно и разумно объясняет многие ошибки и осложнения остеопластических операций.
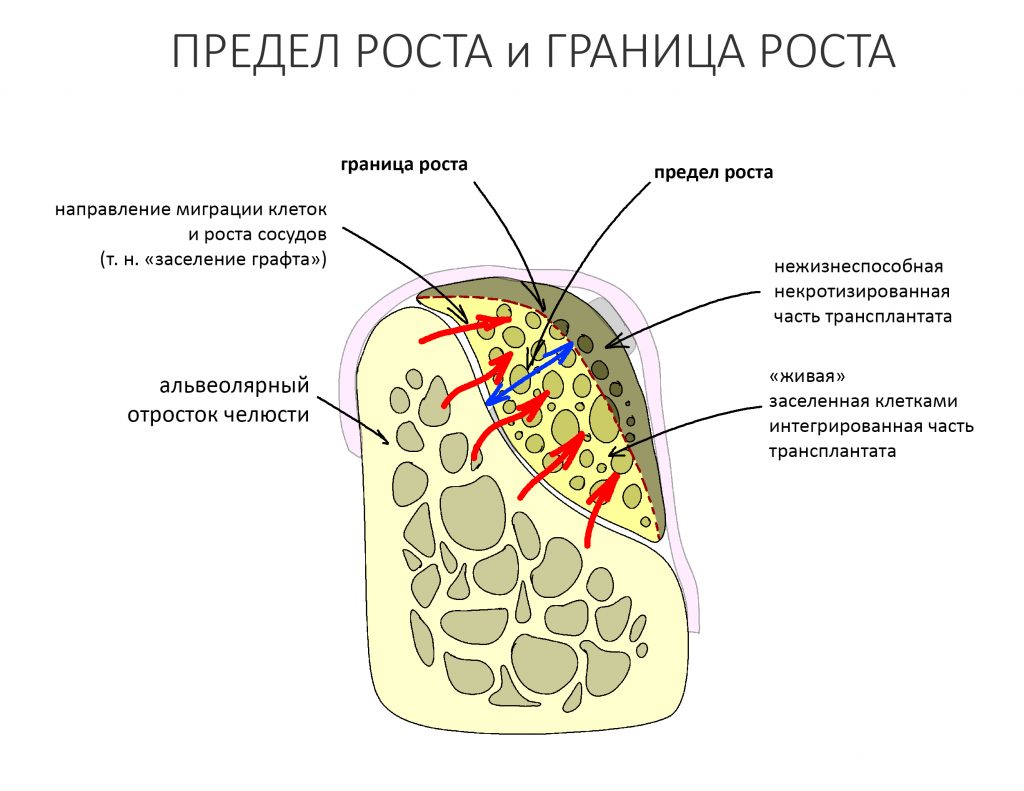
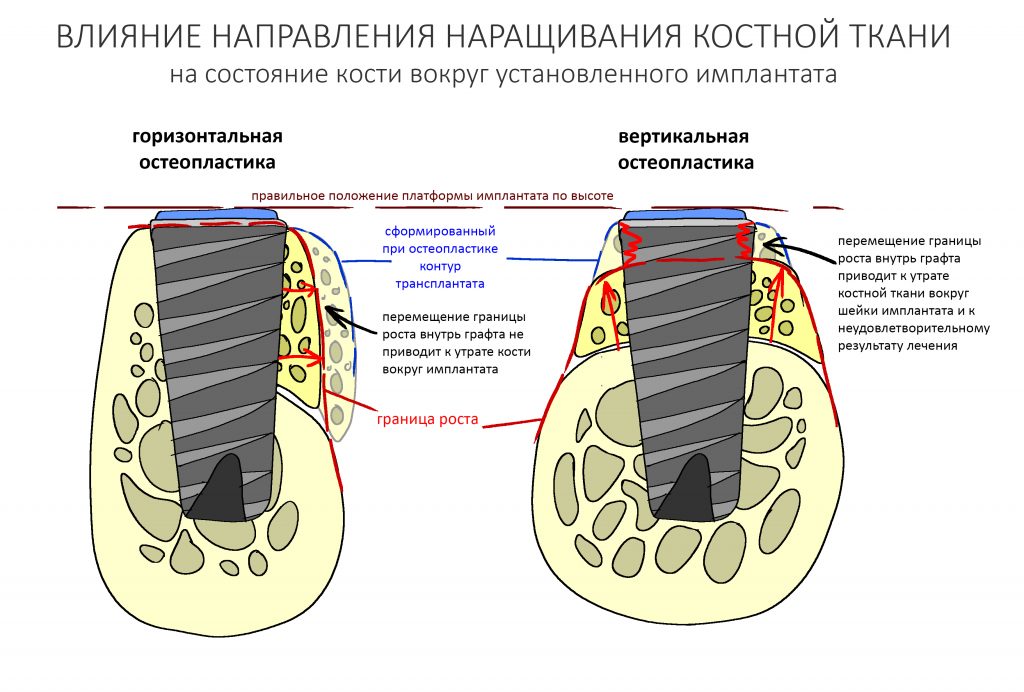
Мигрирующие клетки и сосуды могут пройти в графте конечное расстояние, которое я называю «пределом роста».
предел роста — это предполагаемый объем графта, который будет населен клетками и в процессе регенерации.
Кроме того, мы можем ввести еще один геометрический параметр регенерации — это «граница роста».
граница роста — это гипотетическая поверхность (в сечении — кривая) разделяющая васкуляризированный и населенный клетками регенерат и атрофировавшийся в ходе заживления раны часть аутотрансплантата.
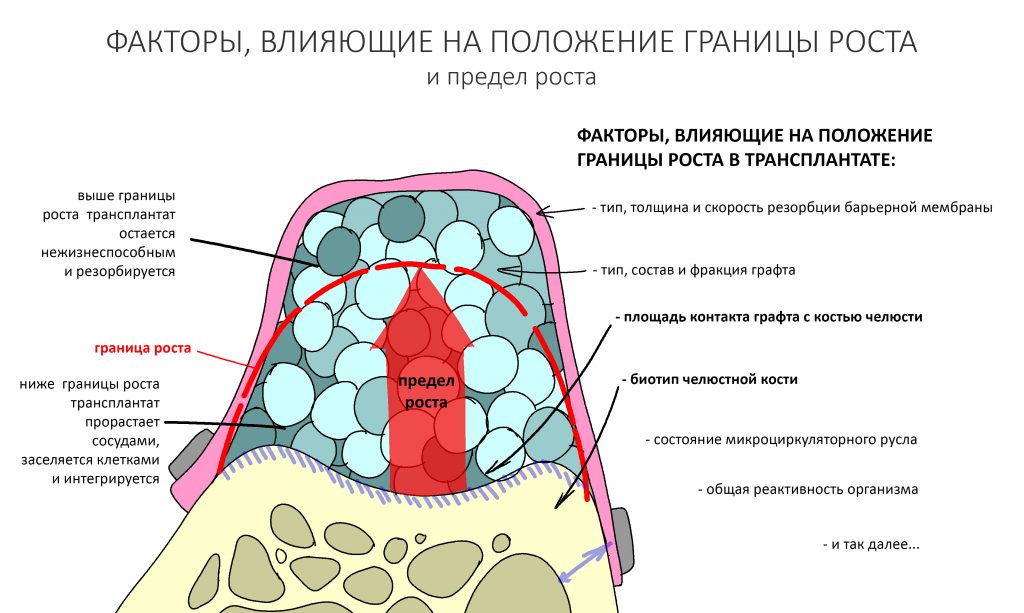
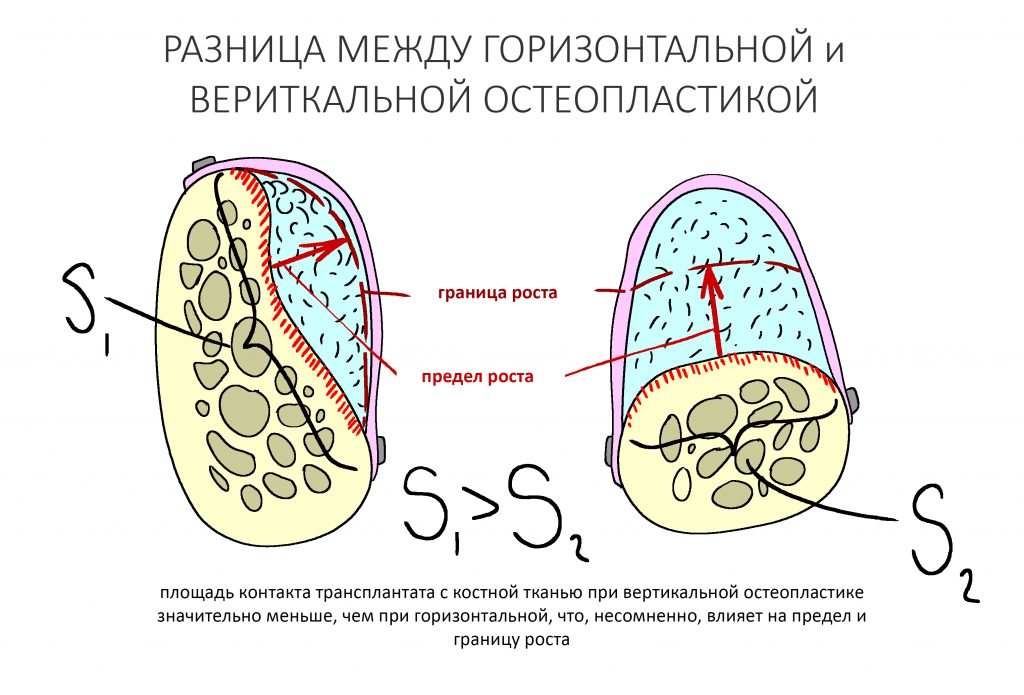
Так вот, предел роста и положение границы роста в графте определяется целым рядом биологических и геометрических параметров. В частности, на них влияют биотип костной ткани, площадь контакта между графтом и принимающим ложем (геометрическая форма костного дефекта), а также целый ряд других, менее значимых, но объективных (измеримых) показателей.
Например, ты никогда не задумывался, почему вертикальная аугментация, при прочих равных условиях, дается сложнее горизонтальной? Конечно, дело не в гравитации и не в том, что «сосуды растут только в определенном направлении». Нет. Просто площадь контакта графта с костью при вертикальной и горизонтальной остеопластике получается разной, что влияет на предел роста:
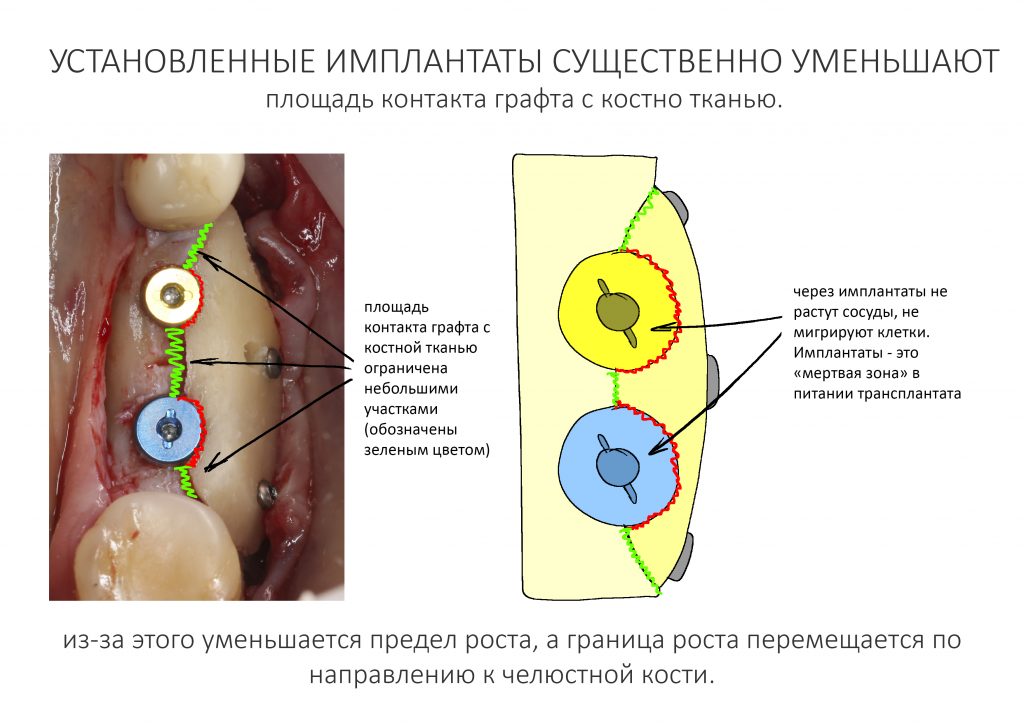
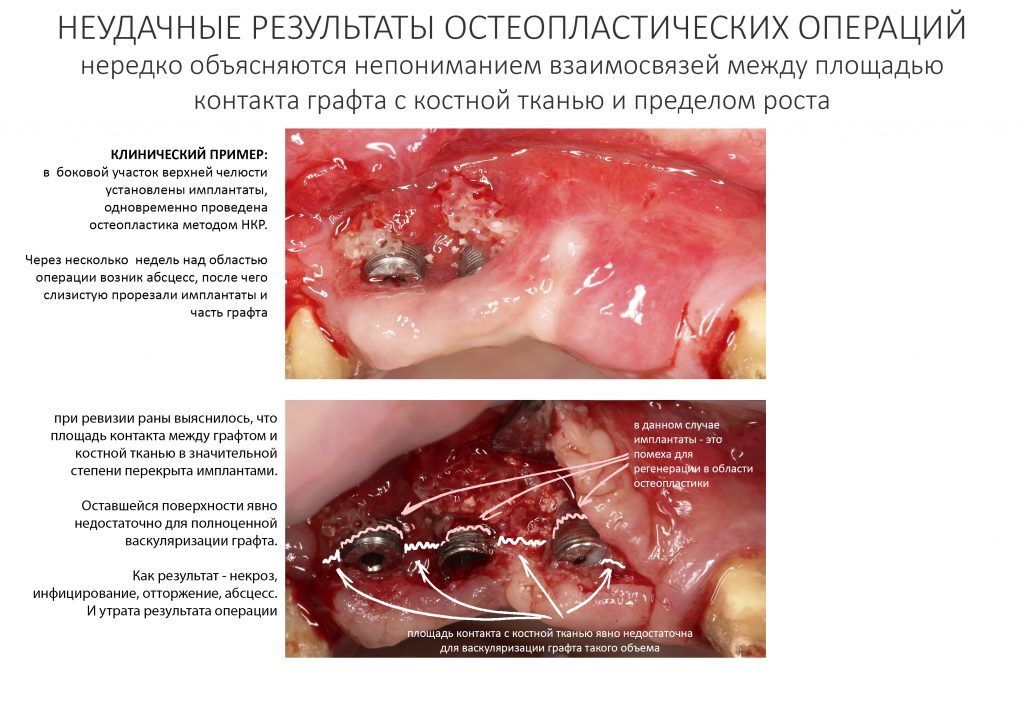
Ежу понятно, что сквозь имплантаты не мигрируют клетки и не растут сосуды. Следовательно, установка имплантатов в принимающее ложе снижает, иногда очень существенно, площадь контакта между альвеолярным отростком и графтом. А это, в свою очередь, уменьшает предел роста. Причем иногда — весьма значительно.
Кстати, нередко именно этим объясняются неудачные результаты подобных операций.
Какой-то внятной и теоретически обоснованной корреляции между пределом роста и площадью контакта графта с принимающим ложем нет. По крайней мере, в изученной литературе мне ничего подобного не повстречалось. Эмпирическим (опытным) путем установить такое соотношение также не представляется возможным, ибо зависит оно от огромного количества различных факторов. Однако, следует запомнить, что
чем больше площадь контакта между графтом и костной тканью, тем увереннее будет результат
Это относится к любому из существующих методов остеопластики, включая те, что проводятся одновременно с имплантацией.
К счастью, у нас есть способы увеличить площадь контакта и тем самым повысить предел роста, об этом мы поговорим в следующий раз (в продолжении).
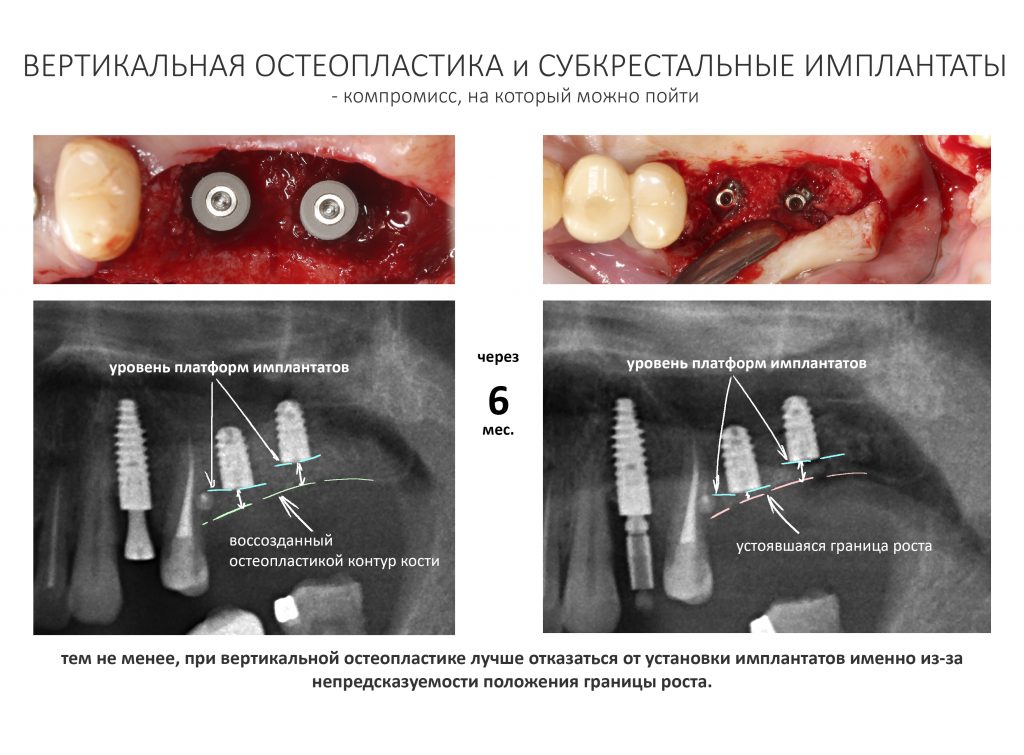
Условие 4. Возможность фиксации платформы имплантата на границе роста.
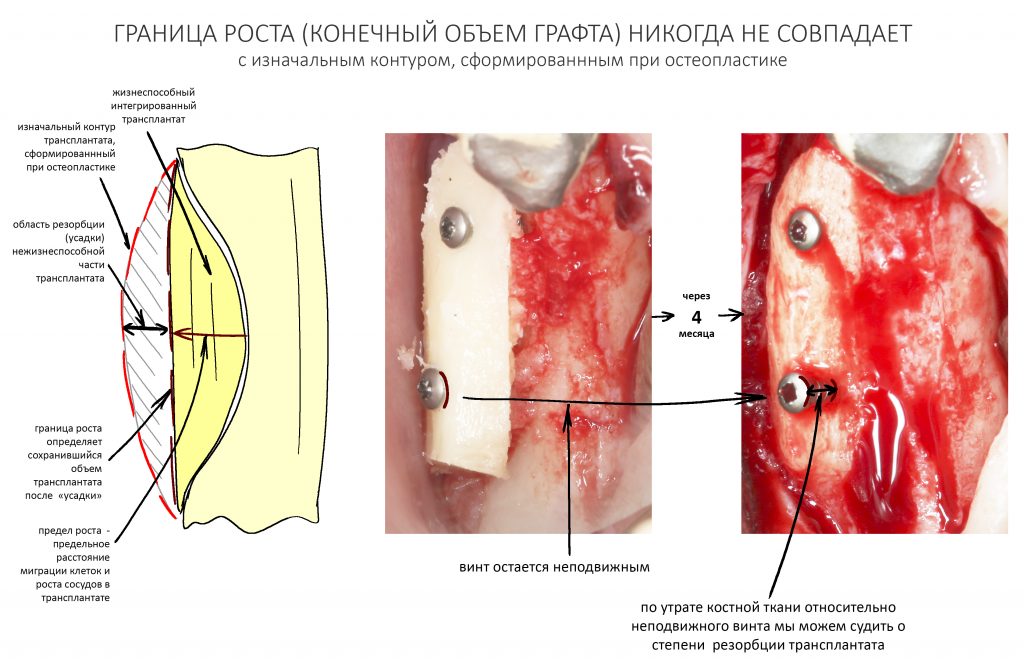
Граница роста — гипотетическая поверхность, разделяющая васкуляризированный жизнеспособный графт от нежизнеспособного и подлежащего резорбции. Граница роста никогда не совпадает с созданным в ходе остеопластики контуром регенерата вследствие сопровождающих регенерацию патофизиологических процессов, популярно называемых «усадкой» или резорбцией графта.
Точно определить пространственное положение границы роста не представляется возможным, поскольку она зависит от множества факторов: начиная от метода остеопластики и используемых биоматериалов, заканчивая биотипом костной ткани, состоянием микроциркуляторного русла и т. д. Все это имеет серьезное значение при планировании имплантации с одновременной остеопластикой.
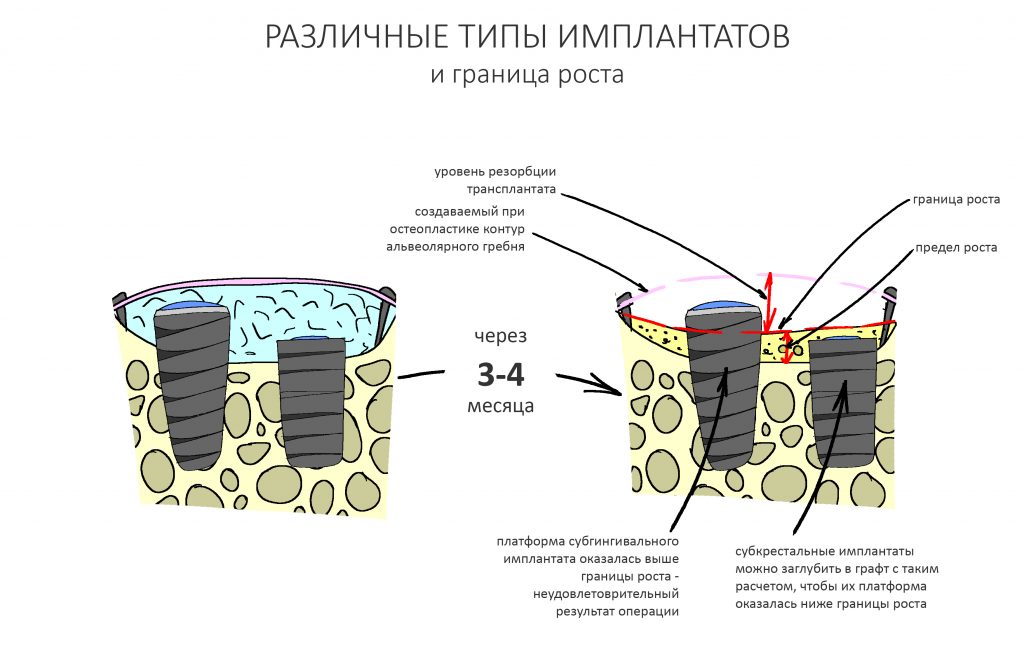
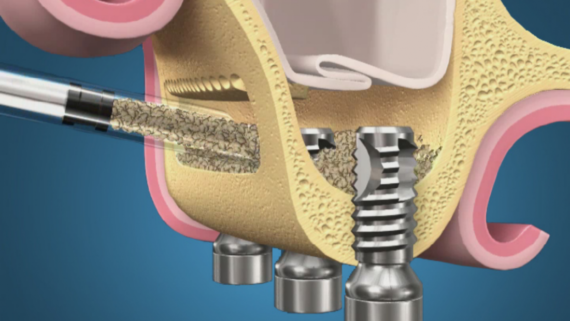
Например, мы проводим горизонтальную остеопластику, увеличиваем толщину альвеолярного гребня и одновременно устанавливаем имплантаты. В процессе интеграции графта происходит его «усадка» на 1-2 мм, но даже в этом случае платформа имплантата остается в правильном положении относительно поверхности костной ткани.
В процессе регенерации после вертикальной остеопластики (любым из методов) мы стабильно теряем около 1-2 мм запланированной высоты, а иногда и больше — опять же, это связано с особенностями васкуляризации и заселения графта живыми клетками. В таком случае точная установка имплантатов вряд ли возможна, поскольку утрата миллиметров в пришеечной области серьезно скажется на конечном результате лечения.
В подобных ситуациях намного разумнее дождаться окончательной интеграции графта, добиться внятной фиксации границы роста — и уже потом, с её учетом рассматривать позиционирование и установку имплантатов.
Иными словами, непредсказуемость положения границы роста существенно ограничивает нас в возможности установки имплантатов одновременно с остеопластикой — и особенно часто это происходит при вертикальном наращивании костной ткани.
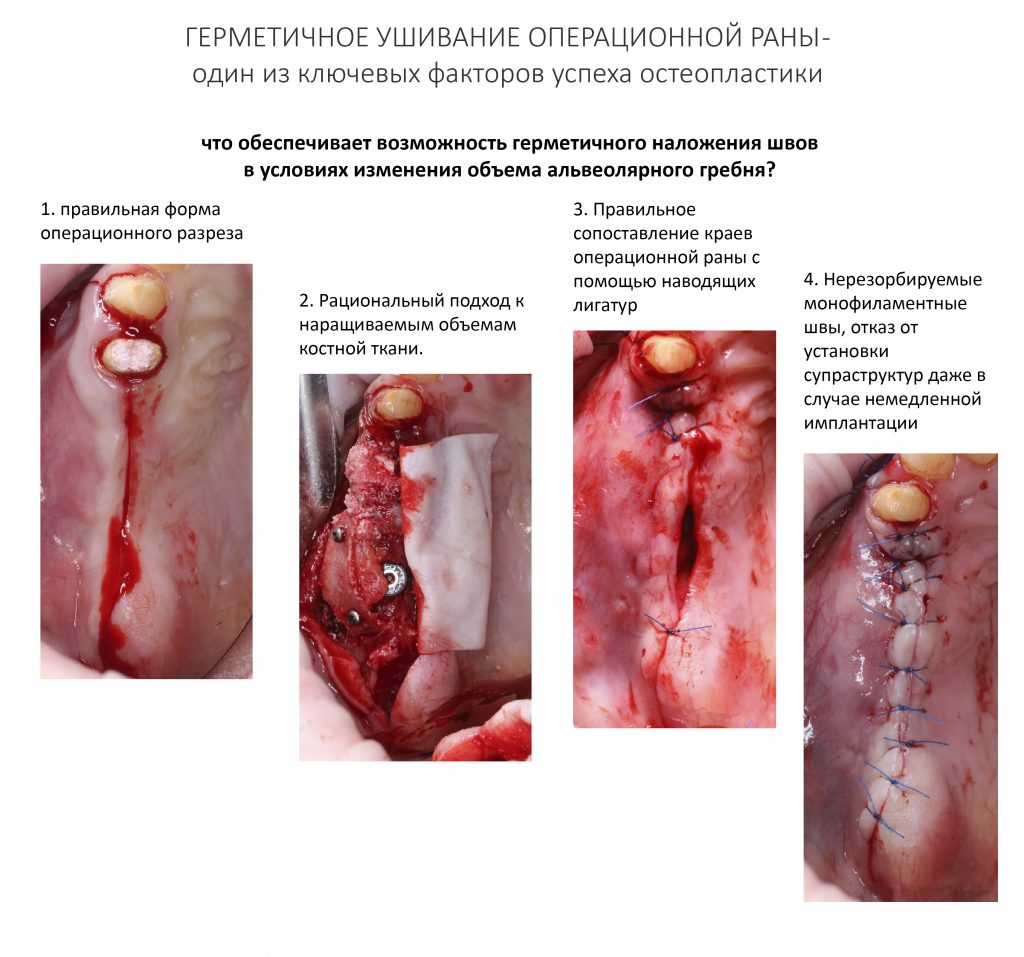
Условие 5. Возможность герметичного ушивания операционной раны.
Герметичность послеоперационной раны — это один из главных и основных факторов успеха остеопластической операции. Впервые я упоминал о нём в статье аж 2016 года. Возможность герметичного наложения швов обеспечивают следующие моменты:
1. Правильная форма операционного разреза. При его планировании стоит учитывать, «растяжимость» слизистой оболочки. Так, прикрепленная десна обладает крайне незначительной эластичностью и может быть растянута без повреждений всего на 10%, в то время как выстилающая растягивается более, чем на 70%. Это значит, что в большинстве случаев для создания достаточной для обзора и манипуляций операционной раны вполне хватает разрезов в пределах жевательной десны. Ну, и не стоит забывать, что сам разрез, насколько это возможно, должен проходить в пределах кератинизированного участка десны — я пишу об этом чуть ли не в каждой статье, посвященной остеопластике.
2. Рациональный подход к объемам наращиваемой кости подразумевает целесообразное формирование нового контура альвеолярного гребня. Цель остеопластики — не достижение мирового рекорда, а создание условий для правильного позиционирования имплантатов. Избыточное наращивание не только не имеет смысла, — оно может быть опасным как раз потому, что не позволит без пляски с бубнами добиться герметичного ушивания операционной раны.
3. Правильное сопоставление краев операционной раны иногда представляет известную сложность, поскольку при остеопластике меняется форма альвеолярного гребня. Перед окончательным ушиванием раны имеет смысл сделать несколько наводящих лигатур в проблемных участках (можно нитью на размер больше), а после перейти к основным швам. Должен заметить, что при правильном выполнении предыдущих двух пунктов, сопоставление краёв операционной раны часто не требует периостотомии и дополнительной мобилизации её краев. Вообще, рассечения периоста следует избегать настолько, насколько это возможно.
4. Для ушивания раны после остеопластических операций и имплантации мы используем нерезорбируемый монофиламентный шовный материал. В конце концов, он более гигиеничен и предсказуем, а также не «пилит» края раны. Проведение остеопластики совместно с имплантацией предполагает отказ от любых супраструктур (формирователей десны или временных коронок) даже в случае немедленной имплантации, поскольку это нарушает герметичность раны и может быть причиной неудачи.
Безусловно, есть примеры, когда мне удавалось нарастить костную ткань вокруг имплантатов с установленными формирователями десны, но… признаюсь честно, удачных случаев при таком подходе значительно меньше, чем неудачных. IDR или «всё-в-один-этап» — звучит красиво до первого серьезного косяка, который разбивает твои влажные амбиции об острый угол суровой реальности. Иными словами, не нужно поступать так, как показывают Ыксперды на стоматологических аквадискотеках. Остеопластика ВСЕГДА подразумевает герметичное ушивание операционной раны и закрытое ведение имплантатов. Абсолютно всегда.
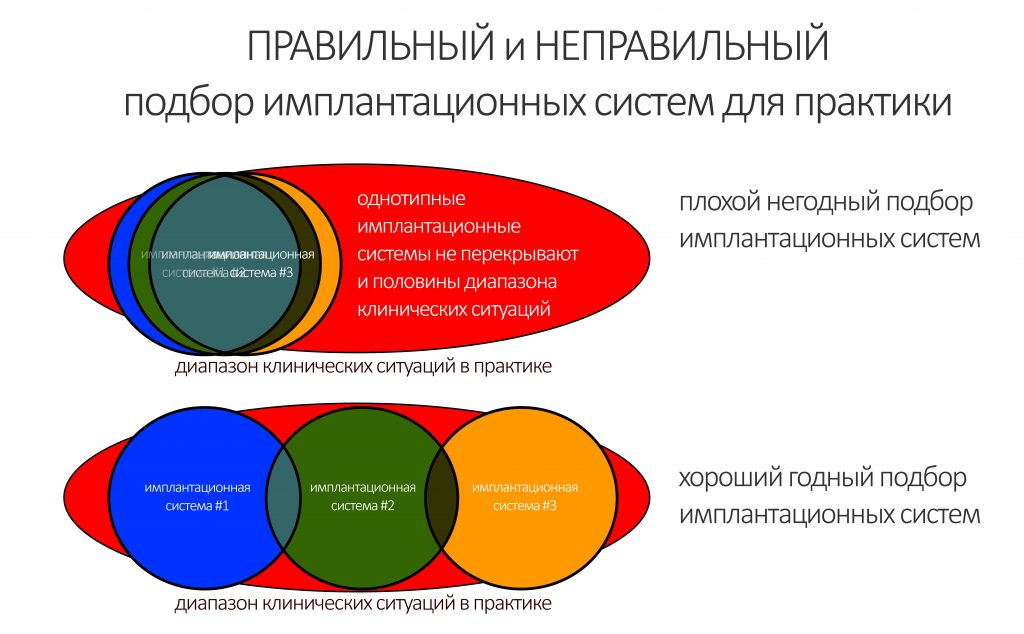
Выбор имплантационной системы.
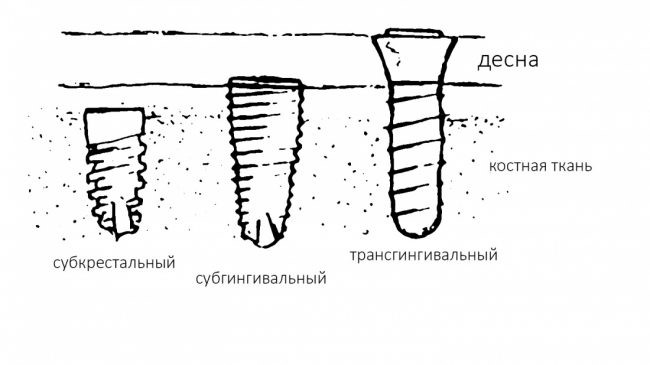
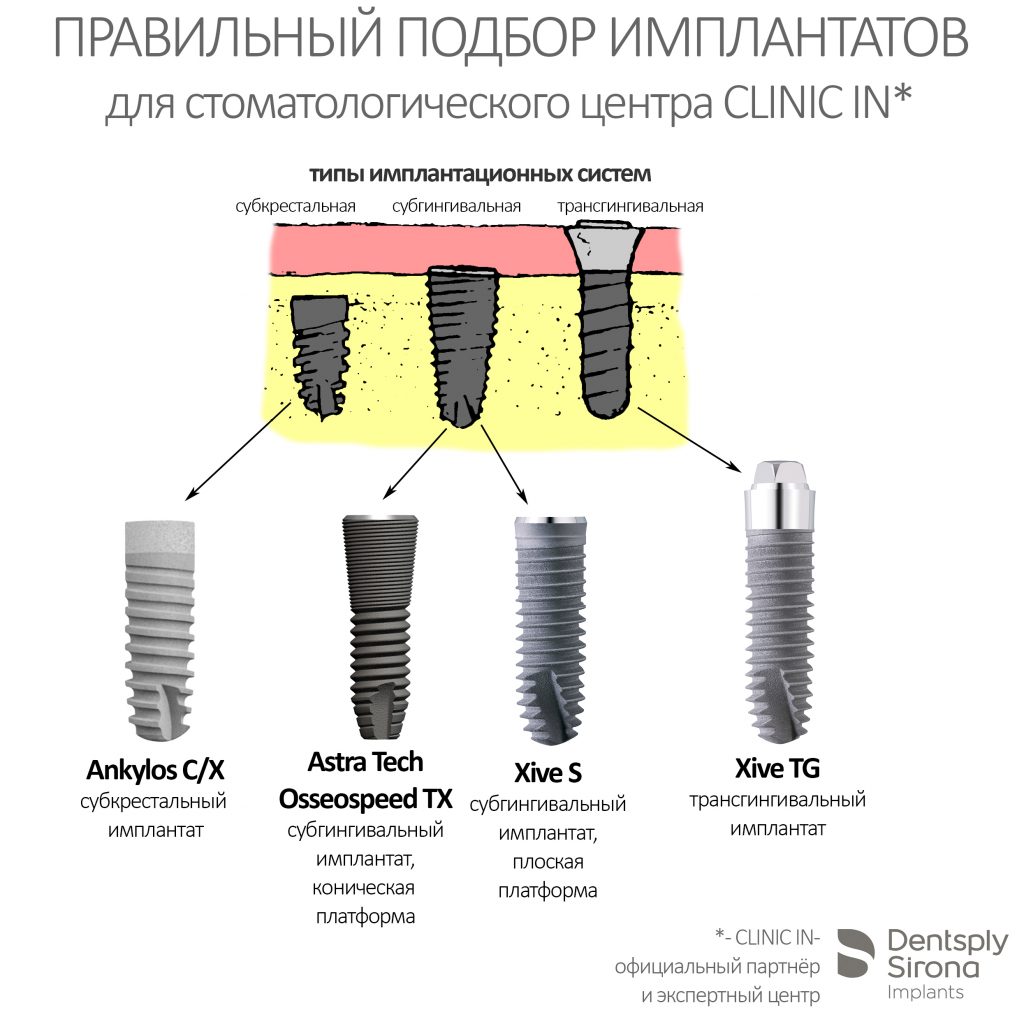
Существуют три типа имплантатов, трансгингивальные, субгингивальные, субкрестальные:
У каждого из этих типов имплантатов есть свои показания и противопоказания. В нашей уютной КЛИНИКЕ ИН мы используем три имплантационные системы компании Dentsply Sirona Implants, причем установка любого из предложенных имплантатов стоит одинаково, что дает нам возможность выбирать имплантат по медицинским показаниям, а не по размеру кошелька пациента.
Таким образом, мы перекрываем весь диапазон вероятных клинических ситуаций:
Субгингивальные имплантаты можно разделить еще на два подгруппы: с плоской (плоскостной) и конической (конусной) платформами.
Трансгингивальные имплантаты имеют, как правило, плоскую платформу с внешним или внутренним антиротационным элементом, а субкрестальные почти всегда — коническую платформу, иногда — конус Морзе.
Трансгингивальные имплантаты мы отметаем сразу, поскольку они не предполагают герметичного ушивания послеоперационной раны. В целом, их использование существенно ограничивается клиническими условиями, потому большого распространения они не получили.
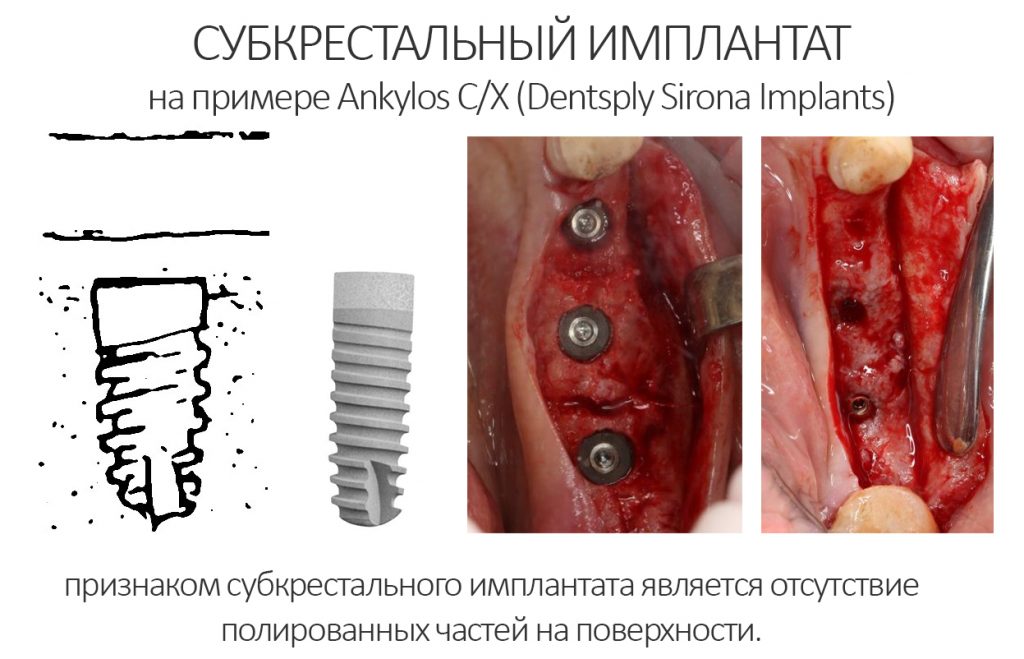
В настоящий момент почти 90% рынка занимают субгингивальные имплантаты, ключевой особенностью которых является полированная фаска вокруг платформы:
В свою очередь, субкрестальные имплантаты такой фаски не имеют, они со всех сторон (в т. ч. со стороны торца-платформы) шероховатые:
Впрочем, об этом можно почитать в соответствующей статье>>
Так вот, за исключением трансгингивальных, для проведения имплантации одновременно с остеопластикой можно использовать ЛЮБЫЕ имплантаты. Однако, есть один нюанс, о котором следует помнить.
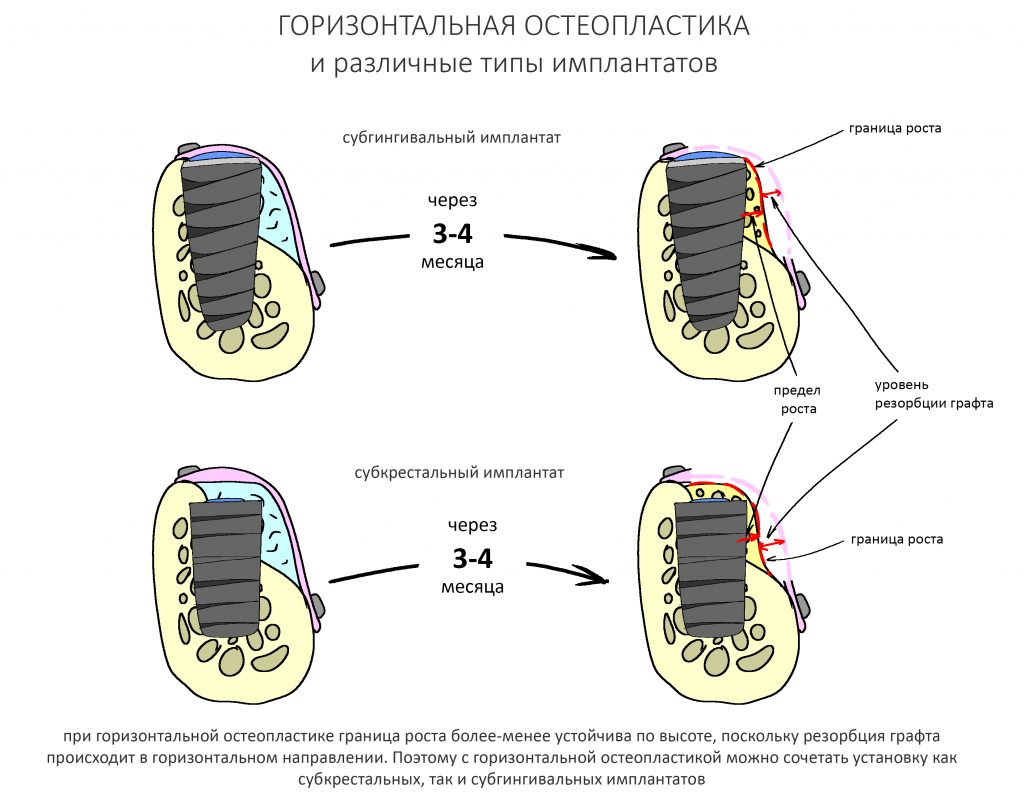
Чуть выше в этой статье я упоминал о т. н. «границе роста», гипотетической поверхности, разделяющий жизнеспособный и атрофированный графт. Предсказать положение границы роста не представляется возможным, но при этом критически важно, чтобы платформа имплантата не оказалась за её пределами. Так вот, в случае с горизонтальной остеопластикой граница роста более-менее устойчива по высоте, поскольку «усадка графта» происходит, в основном, в горизонтальном направлении:
Поэтому операции горизонтальной остеопластики хорошо предсказуемы, а позиционирование платформы имплантата на границе роста не представляет каких-либо сложностей.
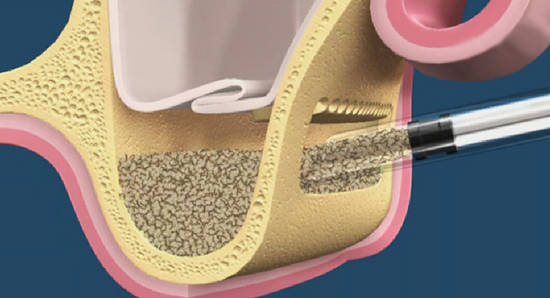
Несколько иная ситуация с вертикальной остеопластикой. Особо это касается столь любимого многими метода направленной костной регенерации (НКР) с резорбируемым каркасом — при проведении подобных операций «усадка» графта может достигать 15-20%. Поэтому предсказать итоговое положение границы роста сложно, практически невозможно. Следовательно, таким же невозможным представляется позиционирование имплантатов по высоте — риски того, что платформа окажется выше границы роста, весьма высоки.
Компромиссным (т. е. неидеальным) решением в таких случаях является использование субкрестальных имплантатов, у которых положение платформы по вертикальной оси не является слишком уж критическим. Например, используемые нами имплантаты Anlylos C/X можно заглубить в костную ткань на 4,5 мм (это длина трансгингивальной части самого длинного абатмента). Таким образом, «утопив» субкрестальные имплантаты в графт на 4 мм мы не потеряем в качестве протезирования даже в случае, если «усадка» графта составит 2-3 мм — платформа имплантата всё равно останется в нужном положении.
Тем не менее, я еще раз подчеркну, что одновременная с вертикальной остеопластикой имплантация сопряжена с большими рисками, а потому должна быть хорошо обоснована. И оправдана с точки зрения медицинской целесообразности.
Выбор метода остеопластики.
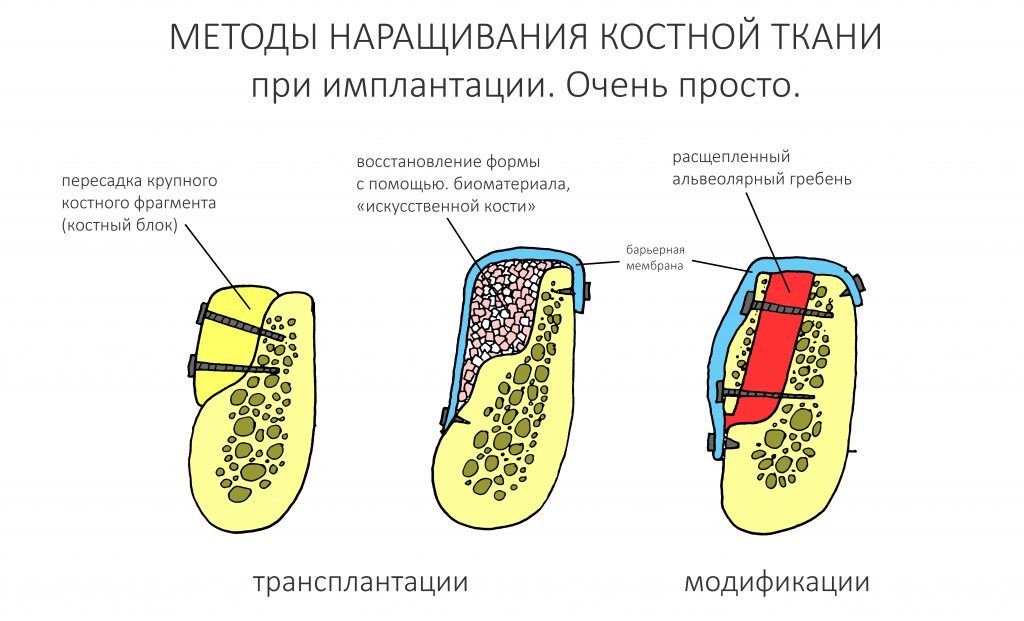
Глобально, существует всего три метода остеопластики: направленная костная регенерация, аутотрансплантация крупных костных фрагментов и остеотомия. Эти ваши «авторские» методики (например, костная пластика по F. Khoury или пиписьки «сосиски» Урбана) — всего лишь варианты их исполнения. Конечно, данные методы могут комбинироваться, дополняться или наоборот, сокращаться, но суть остаётся прежней — мы либо пересаживаем, либо добавляем, либо расщепляем:
Суть любого из методов остеопластики очень проста и заключается в следующем:
— создать пространство, необходимое для роста костной ткани. Причем, организму, мягко говоря, наплевать, каким образом мы это сделаем.
— удержать это пространство на время, необходимое для роста кости. В этом случае время — понятие растяжимое. Для каждого из пациентов срок регенерации будет индивидуальным — кому-то потребуется несколько недель, а кому-то несколько месяцев.
Все остальное делает природа.
Запомни! У тебя нет возможности влиять не регенерацию, её качество и скорость. У тебя нет биоматериалов, которые ускорили бы рост костной ткани, её минерализацию. Не существует имплантатов, которые «приживались бы лучше, чем другие».
Собственно, потому ты можешь реализовать любой метод остеопластики одновременно с установкой имплантатов. Однако, есть пара нюансов, о которых тебе следует помнить.
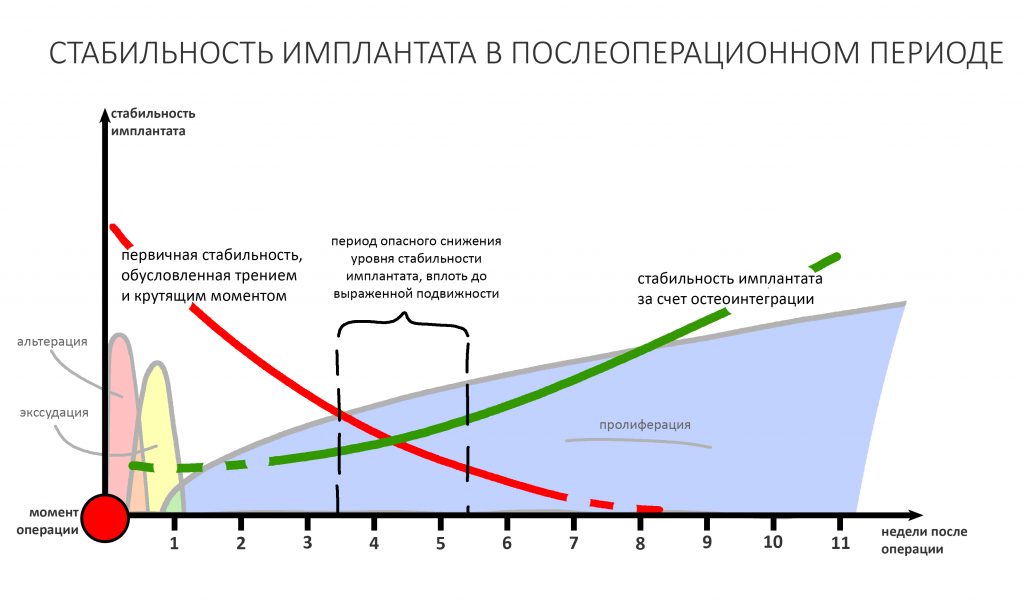
Одним из условий остеоинтеграции имплантата является его абсолютная иммобилизация относительно костного ложа. Ежу понятно, что при дефиците костной ткани мы ограничены в возможностях достижения первичной стабильности, если, конечно, используем нормальное усилие (до 30 Нсм) при установке.
Помимо этого, известно, что регенерация костной ткани проходит через фазу ограниченного физиологического остеолиза, пик которого приходится на 4-6 неделю — в этот период стабильность установленного имплантата может упасть вплоть до состояния выраженной подвижности.
Выбирая метод остеопластики сочетаемый с установкой имплантатов, тебе следует учесть этот момент.
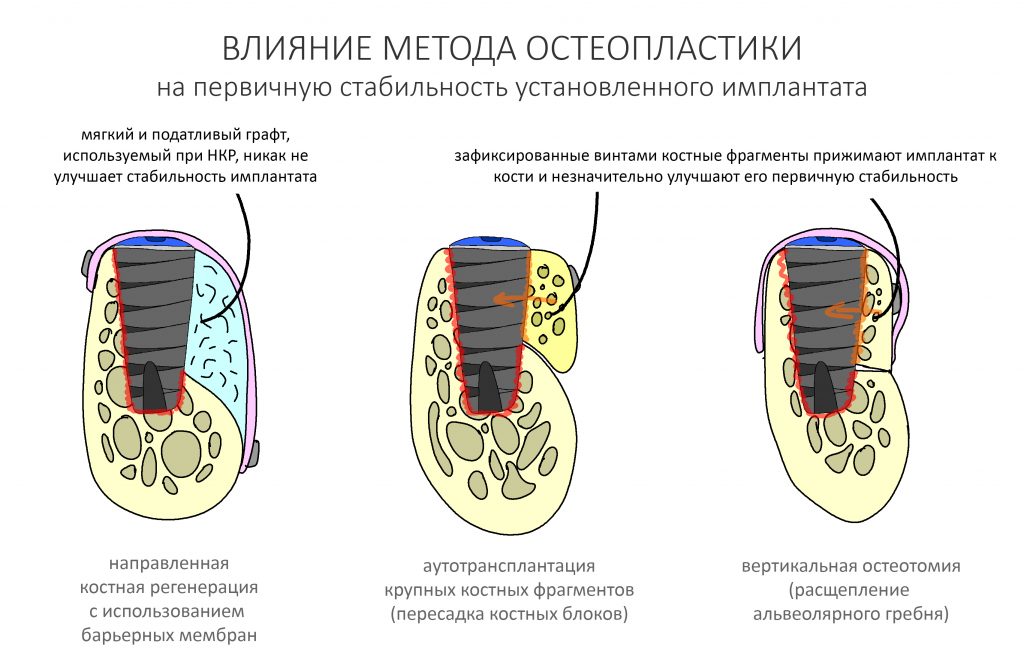
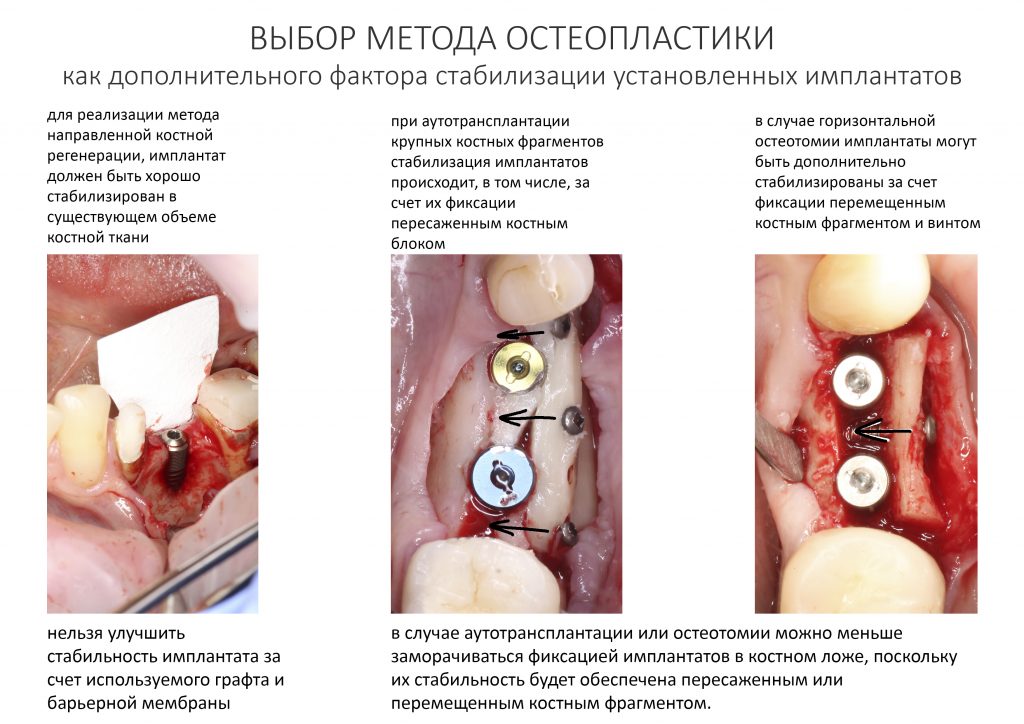
Так, зафиксированный костный блок или перемещенный при остеотомии фрагмент обеспечивают дополнительную поддержку имплантату, чего нельзя сказать о мягком и податливом графте, используемом при направленной костной регенерации. Поэтому при использовании последней, имплантат должен быть хорошо стабилизирован в существующем объеме костной ткани, а риски его раскачивания должны быть сведены к минимуму.
Именно поэтому мы проводим НКР в случаях, когда нам необходимо воссоздать минимальный объем вокруг установленных имплантатов, в то время как при масштабном наращивании костной ткани мы используем другие методики, аутотрансплантацию или остеотомию.
В то же время, у аутотрансплантации и остеотомии есть другие ограничения. В частности, для фиксации пересаженного костного блока или перемещенного фрагмента используются винты, следовательно, для них должно быть место. Если места недостаточно, остаётся всего два варианта: либо отказаться от установки имплантатов и провести остеопластику отдельно, либо выбрать другой метод наращивания костной ткани.
В целом, не существует какого-то единого алгоритма выбора метода остеопластики для сочетания с имплантацией, поскольку в каждой клинической ситуации мы должны учитывать не только данные объективного обследования, но и пожелания пациента, его финансовые возможности и т. д. В этом ключе он не очень-то отличается от такового при восстановлении атрофических дефектов привычным отдельным этапом, но с учетом того, что имплантаты ухудшают интеграцию графта за счет уменьшения площади его контакта с костью, а также нуждаются в стабилизации. Поэтому любое сомнение в целесообразности сочетания имплантации и остеопластики должно трактоваться в сторону упрощения, а именно — проведения наращивания костной ткани отдельным этапом с последующей отсроченной имплантацией.
В общем, не рискуй.
В следующей части статьи я расскажу вам об алгоритме хирургического вмешательства, послеоперационном наблюдении, результатах, возможных проблемах и осложнениях. И это хороший повод подписаться на наш Дзен-канал, страницы в социальных сетях. а также добавить наш сайт в избранное.
Продолжение следует.









Комментарии
Пока нет комментариев.