БИСФОСФОНАТЫ, остеопороз и имплантация
Я пишу о медицине и стоматологии уже много лет и за это время сделал несколько удивительных для себя открытий.
Например то, что ценность и важность публикации никак не коррелирует с её популярностью. Можно проводить исследования, обобщать опыт, рассказывать о действительно нужных и важных вещах — и этого никто даже не заметит. Людям не интересны статьи, сосредоточенные на ключевых нюансах стоматологического лечения, а глубокое погружение в фундаментальную медицину, без которой практическая стоматология просто не может существовать, вызывает у широкой публики скуку.
Но стоит написать какую-нибудь ничтожную ерунду, вроде статей про продажи или натягивание на конус, как народ оживляется, количество просмотров и посетителей резко возрастает, а резонанс от публикации сохраняется еще несколько недель. Как бы печально это ни звучало, но самая рейтинговая и популярная публикация на нашем сайте — это рассказ о том, как производители имплантатов держат нас за дураков. Да, получилась весьма веселая и жесткая статья, но она же… совершенно бессмысленная и нафиг никому не нужная, если речь идёт о повышении качества и безопасности стоматологического лечения. И наоборот, серьёзные работы, на которые ушли месяцы писанины и годы исследований, которые многое объясняют, мотивируют и заставляют задуматься, изучение которых реально может качественно повысить компетентность доктора, снизить риски и траты пациента, вроде этой про наращивание костной ткани, нафиг никому не сдались.
В связи с этим, меня постоянно одолевают сомнения — а стоит ли вообще писать о серьезном и важном, если публике нужно «просто поржать»? В медицине и стоматологии «ржачных» тем не так много. Скорее наоборот — много тем грустных и трагических, отнюдь не поднимающих настроение. Все достижения современной медицины написаны кровью, болью, страданиями людей, ошибками, попытками исправить эти ошибки, осложнениями, в том числе летальными — и плох тот доктор, который об этом забывает.
* * *
Бисфосфонаты, бисфосфонатный остеонекроз и хирургия полости рта — это очень важная, по крайней мере для меня, тема. На то есть несколько причин.
Во-первых, когда в ходе своих семинаров я спрашиваю коллег о противопоказаниях к имплантологическому лечению или остеопластике, многие дружно называют «приём бисфосфонатов». При этом, никто не понимает почему, и лишь единицы могут вспомнить название хотя бы одного лекарственного препарата из группы бисфосфонатов.
Во-вторых, сейчас бисфосфонаты активно назначают терапевты, эндокринологи и онкологи, нередко без внятных на то показаний и без взаимодействия с другими врачами-специалистами. Этим они закрывают для пациента возможность стоматологической санации, в конечном счёте, вред от подобных назначений может существенно превысить ожидаемую пользу.
В-третьих, уже давно по российским просторам гастролирует один деятель из Одессы, считающий себя гуру в стоматологическом лечении пациентов с тяжелой общесоматической патологией. В своё время я посчитал его авторитетным специалистом и даже пытался направить к нему двух пациентов, но упёрся в категорическое нежелание моих пациентов принимать. Последующее изучение доступных лекций, вебинаров, а также тщательное исследование послужного списка одесского бисфосфонатного гуру оставило у меня ощущение того, что он вовсе не тот, кем хочет казаться. По крайней мере, «специалистом в вопросе» его точно назвать нельзя.
В-четвертых, за годы собственной стоматологической практики я трижды сталкивался с последствиями приёма бисфосфонатов, а один раз даже успел накосячить, к счастью — без серьёзных последствий.
Именно это заставило меня всерьёз заняться изучением бисфосфонатов и бисфосфонатного некроза, повторить клиническую фармакологию, побеседовать со специалистами (включая фармпроизводителей, вроде Kern Pharma или AmGen), переработать значительный объем специальной литературы, даже подписаться на журнал «Остеопороз и остеопатии».
Конечно, всё это не сделало меня специалистом по лечению бисфосфонатного остеонекроза челюсти. Тем не менее, у меня сложилось внятное представление о границах и степени риска, связанного с приёмом бисфосфонатов. Этим представлением я спешу с вами поделиться.
Прежде, чем мы начнём разговор о бисфосфонатах, я должен сделать важную ремарку.
Лечение бисфосфонатного остеонекроза челюсти (БОНЧ — общепринятое сокращение) находится за пределами компетенции врача-стоматолога. Этим занимаются специалисты другой медицинской специальности.
Задачей стоматолога является оценка рисков, профилактика и диагностика осложнений, вызванных приёмом бисфосфонатов, а для этого нужно иметь хотя бы минимальное представление о том, что это такое и как это работает.
Собственно, об этом и будет сегодняшняя статья.
Почему это важно?
Как я уже отметил выше, многие стоматологи в курсе того, что приём бисфосфонатов является противопоказанием для имплантации, при этом совершенно забывая об операции удаления зуба, с которой мы и наши пациенты сталкиваемся гораздо чаще. Между тем, наиболее частым триггером бисфосфонатного некроза является именно операция удаления зуба, особенно на нижней челюсти, и риски его развития гораздо выше, хотя бы потому, что зубы удаляют намного чаще, чем устанавливают имплантаты.
«Приём бифосфонатов — это противопоказание для имплантации» — это всё, что знает большинство моих коллег об этой группе лекарственных средств, не делая разницы ни в сроках и способах приёма, ни в самих препаратах. Из-за этого возникают ситуации, когда человеку, неделю назад начавшему принимать Осталон (препарат алендроновой кислоты) отказывают в проведении имплантации, в то время как другого пациента, много лет принимающего Деносумаб (не являющийся бисфосфонатом, но имеющий схожие эффекты) смело берут на удаление зубов мудрости.
Немаловажным моментом является некоторая обособленность стоматологического сообщества и его крайне скудное взаимодействие с докторами других специальностей. Сведя нашу профессию к простому набору мануальных навыков, поставив деньги выше заботы о здоровье пациентов, придумывая, в особо запущенных случаях, какие-то свои биологические законы (типа «мукоинтеграции»), мы совершенно утратили связь с медициной как таковой. В итоге, у наших коллег, врачей других медицинских специальностей, есть все основания обвинять нас в чудовищном непрофессионализме, если речь идет о стоматологическом лечении пациентов с особенностями здоровья или какими-то хроническими заболеваниями.
С другой стороны, пациентов, принимающих бифосфонаты или препараты сходного с ними действия, с каждым годом будет всё больше и больше. А это значит, что вероятность встречи с таким пациентом, а возможно и с риском развития остеонекроза после вашего лечения, будет значительно выше, чем даже сейчас. Причиной этого является не только профилактика остеопороза в концепции того, что мы называем «активным долголетием». Намного чаще бифосфонаты назначаются онкологическим пациентам, и поскольку продолжительность и качество жизни таких пациентов растут, их становится всё больше. Шансы того, что у вас вскоре появится такой пациент, уже не кажутся такими иллюзорными.
Ежу понятно, что указанную выше статистику формируют множество факторов: от количества онкобольных и состояния общественного здравоохранения до общего уровня развития стоматологической службы и частоты операций удаления зуба. Да и вообще, эта статистика не особо отражает риск возникновения остеонекроза при проведении стоматологических операций.
Но факт остаётся фактом — для стоматолога важно знать особенности бисфосфонатов и адекватно оценивать связанные с их приёмом риски.
Откуда взялись бисфосфонаты?
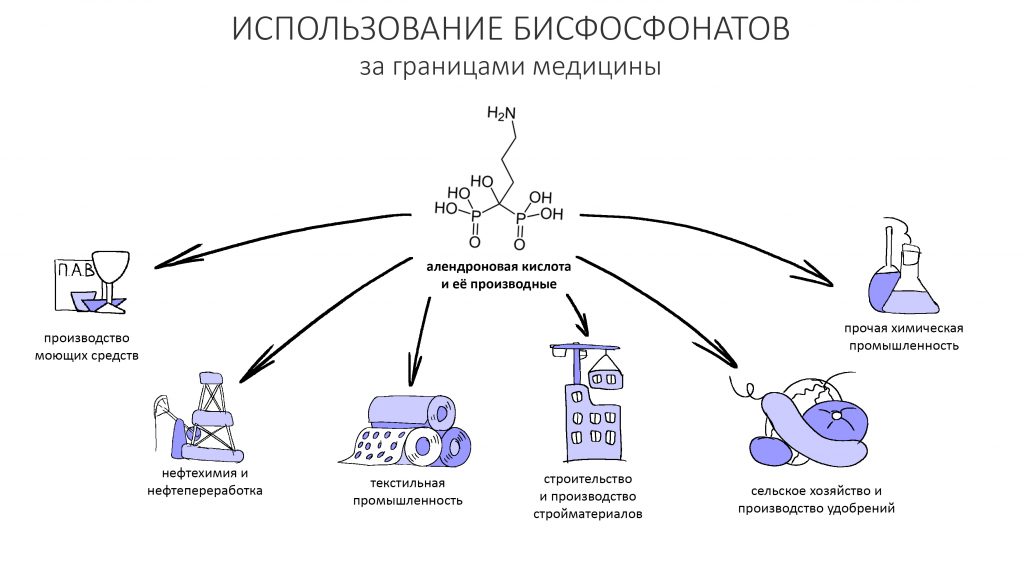
Удивительно, но изначально бисфосфонаты не применяли в качестве лекарств. Они известны аж с XIX века, и их свойство препятствовать осаждению карбоната кальция активно использовалось в текстильной и нефтяной промышленности, производстве удобрений и моющих средств.
В середине прошлого столетия исследования физиологии и биохимии минерального обмена позволили предположить, что вещества, подобные бисфосфонатам, могут быть регуляторами кальцинации.
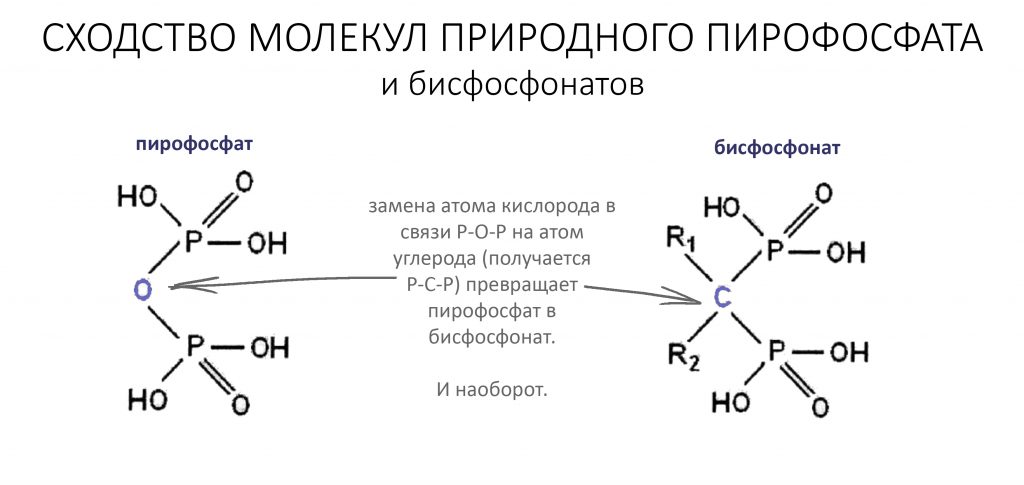
Чуть позже, в 1968 году исследователями в Давосе было показано, что пирофосфат, являющийся продуктом множества биохимических реакций в организме и образующийся, в частности, при распаде АТФ, предотвращает кальцинацию посредством связывания с образующимися кристаллами гидроксиапатита. Ученые предположили, что пирофосфат участвует в регуляции минерального обмена в костной ткани, однако попытки использовать неорганические пирофосфаты и полифосфаты в виде лекарства для «укрепления костей» оказались неудачными из-за их гидролиза (растворения) в желудочно-кишечном тракте. Тогда-то врачи и обратили внимание на широко применявшиеся в промышленности бисфосфонаты — их молекулярное сходство с пирофосфатами и ранее изученные свойства навели на мысль об их использовании в качестве ингибитора резорбции костной ткани.
 Первые же эксперименты показали способность бисфосфонатов подавлять связанную с остеокластической активностью резорбцию костной ткани, что дало стимул дальнейшему их изучению и разработке, а также появлению специфических иммунопрепаратов со схожими фармакологическими свойствами (Деносумаб и т. д.)
Первые же эксперименты показали способность бисфосфонатов подавлять связанную с остеокластической активностью резорбцию костной ткани, что дало стимул дальнейшему их изучению и разработке, а также появлению специфических иммунопрепаратов со схожими фармакологическими свойствами (Деносумаб и т. д.)
Иными словами, бисфосфонаты прошли удивительный путь от вспомогательного вещества, применяемого во многих отраслях промышленности, до лекарственного препарата, повышающего качество и безопасность жизни пациентов с тяжелыми заболеваниями.
Какими они бывают?
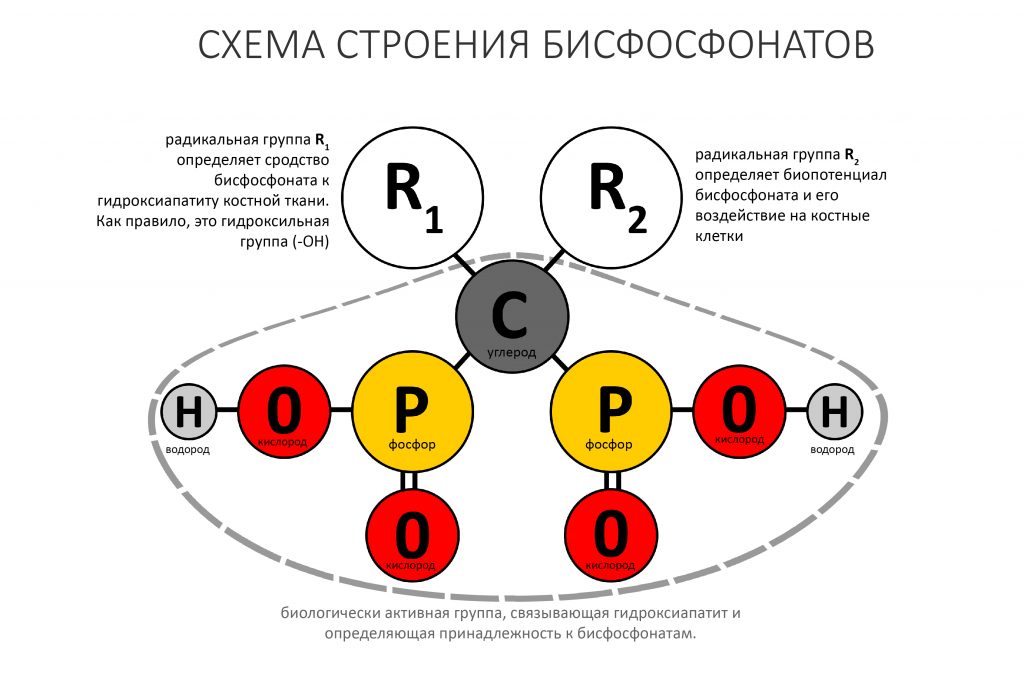
В общих чертах, бисфосфонаты — это стабильные (точнее, устойчивые к действию щелочной фосфатазы) искусственные аналоги естественных пирофосфатов, принимающих участие в регуляции минерального обмена кости. Общим для этой группы препаратов является вот такой двойной хвост с двумя атомами фосфора (отсюда второе название — дифосфонаты):
Первым препаратом, предложенным для клинического применения, был этидронат натрия. Этот бисфосфонат оказался чрезмерно активным, и со временем выяснилось, что его длительный приём приводит к обратному эффекту — остеомаляции, нарушению минерализации костной ткани. Поэтому в дальнейшем были предложены другие препараты, бисфосфонаты второго и третьего поколений, в меньшей степени подавляющие минерализацию костей.
К слову сказать, этидронат натрия используется и сейчас — он является одним из компонентов современных средств для мытья посуды, стиральных порошков и т. д.
Классификация бисфосфонатов основана на различиях радикальных групп R1 и R2, при том, что биологически активная дифосфатная группа остаётся общей для всех препаратов.
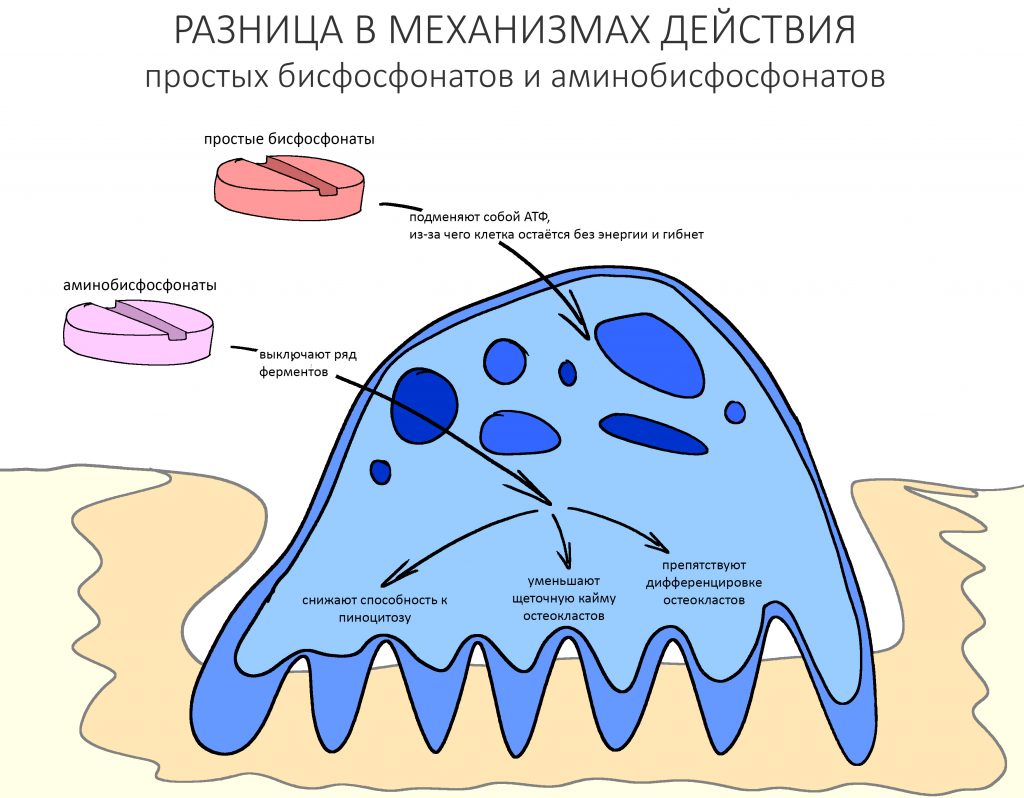
Ранее я уже указал на то, что радикальная группа R2 определяет воздействие бисфосфонатов на остеокласты, а потому у аминобисфосфонатов и простых бисфосфонатов есть различия в принципах биологической активности.
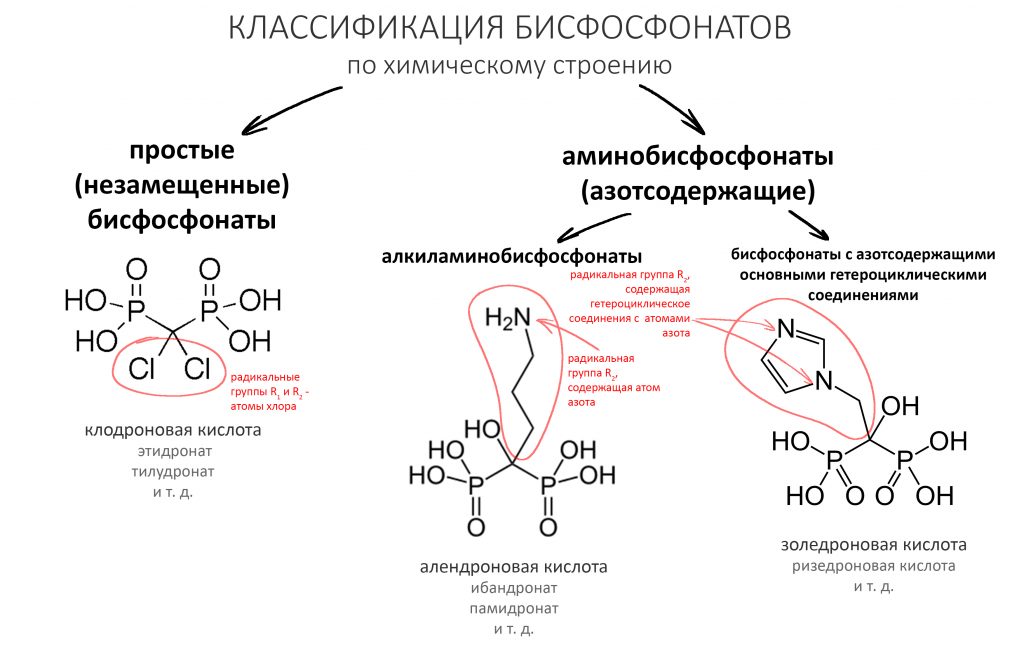
— простые (незамещенные) бисфосфонаты, попадая в остеокласты и накапливаясь в них, метаболизируются до цитотоксичных аналогов аденозинтрифосфата (АТФ), нарушают их функцию и снижают жизнеспособность. Проще говоря, эти бисфосфонаты замещают АТФ, главный источник энергии в клетке. А без энергии клетка жить не может.
— аминобисфосфонаты, в отличие от простых, сами не метаболизируются — они ингибируют фермент фарнезилпирофосфатсинтетазу (просто запомните «какой-то фермент»), из-за чего нарушаются биохимические процессы, что ведёт к раннему апоптозу (запрограммированной гибели) зрелых клеток, нарушению их дифференцировки и созревания.
И это, на самом деле, очень важно, поскольку риск развития бисфосфонатного остеонекроза челюсти зависит от механизма действия бисфосфонатов, а он, как видите, может быть разным. Но об этом — чуть позже.
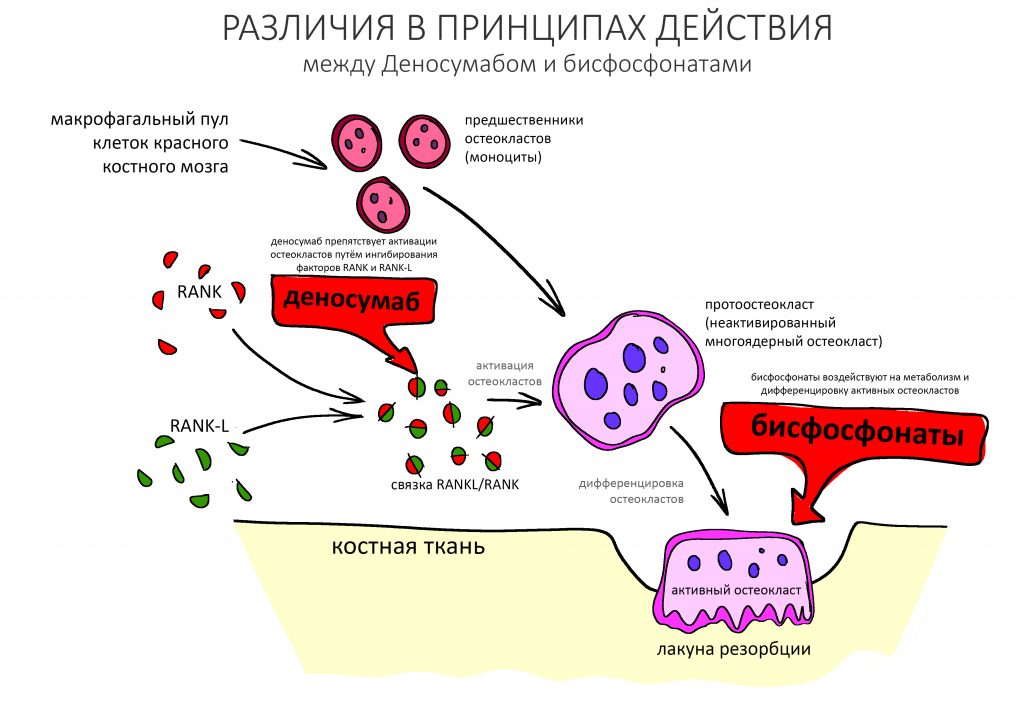
Бисфосфонаты, как и любые другие лекарственные препараты, имеют ряд побочных эффектов и противопоказаний, ограничивающих их применение. Поэтому чуть больше десяти лет назад американская компания AmGen разработала препарат схожего с бисфосфонатами действия, но реализующих его по совершенно другому принципу — Деносумаб (Пролиа, Эксджива и т. д.). Он представляет из себя человеческие моноклональные антитела, «настроенные» таким образом, чтобы блокировать связку факторов активации остеокластов RANK-L/RANK, тем самым снижать их образование, активность и продолжительность жизни.
Деносумаб имеет значительно меньше противопоказаний и побочных эффектов в сравнении с бисфосфонатами, а потому рассматривается как перспективный препарат для «таргетной» терапии остеопороза и связанной с онкологией костной патологии. Деносумаб и родственные ему препараты (Пролиа) создаёт меньшие риски развития остеонекроза, чем бисфосфонаты, и тем не менее, его приём (особенно длительный) должен быть учтён при планировании стоматологических хирургических вмешательств.
Кроме различий в химической формуле, выделяют группу бисфосфонатов пролонгированного действия, принимаемых один раз в несколько месяцев (золедроновая кислота), как правило, это растворы для инъекций и инфузий.
Бисфосфонаты «короткого» действия, назначаемых на каждый день или каждые несколько дней обычно выпускаются в таблетках.
Антирезорбтивная эффективность бисфосфонатов
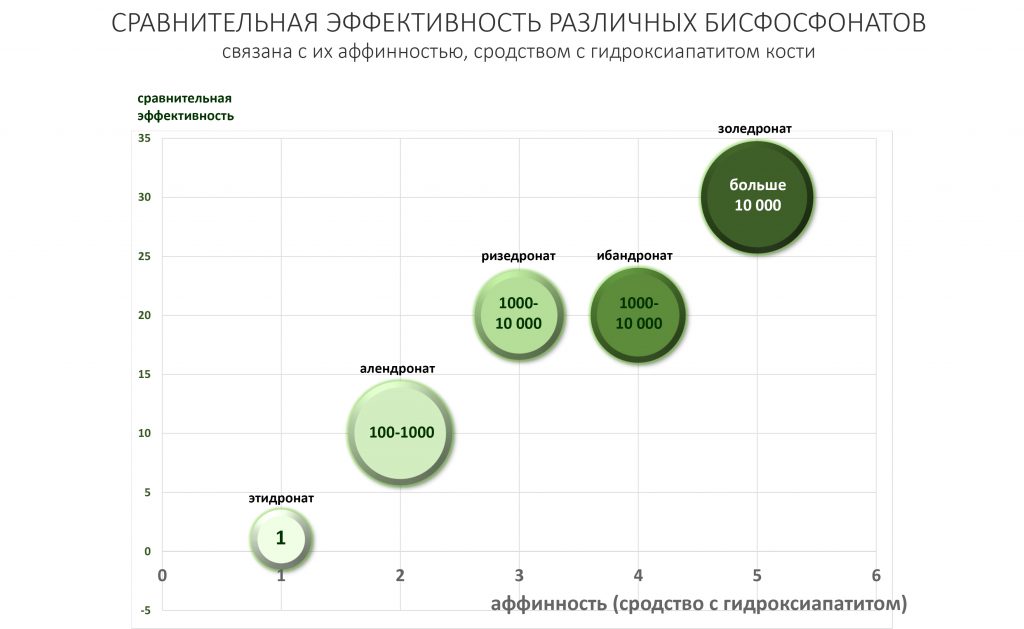
Обычно её связывают с аффинностью, сродством между бисфосфонатом и гидроксиапатитом костной ткани, и измеряют в единицах эффективности этидроната, первого из клинически используемых бисфосфонатов.
Таким образом, чем выше аффинность, тем выше и эффективность препарата — для золедроновой кислоты она в 10 000 раз больше эффективности этидроната.
Почему пациенты принимают бисфосфонаты?
Главная причина назначения бисфосфонатов — это уменьшение резорбтивного влияния остеокластов на костную ткань. Проще говоря, бисфосфонаты назначают с целью уменьшить «разрушение кости» остеокластами.
Чтобы понять, почему это необходимо, стоит вспомнить о том, что такое гомеостаз, и чем он обусловлен.
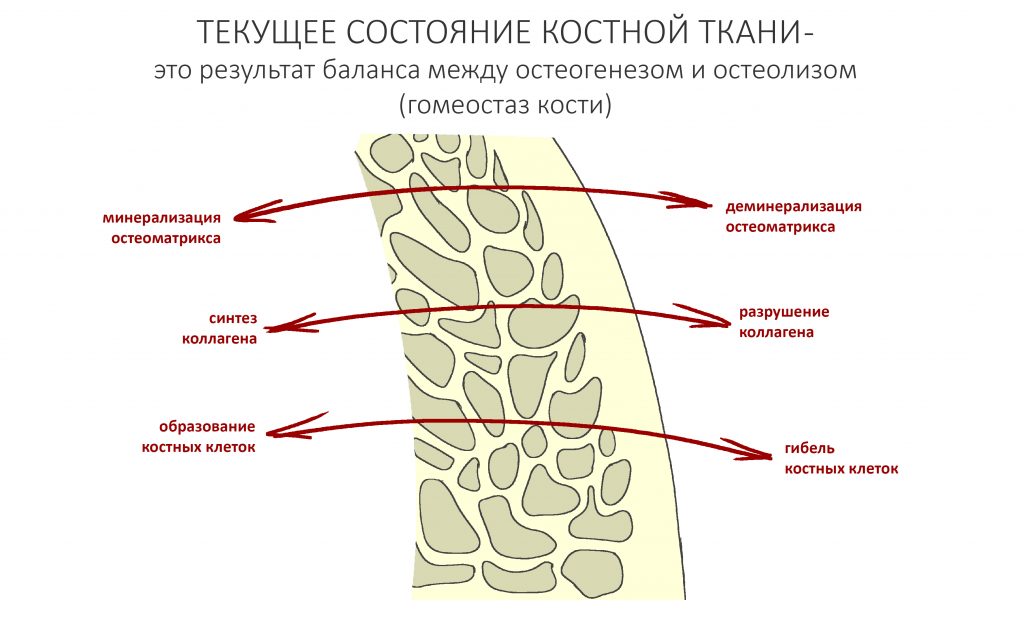
Обмен веществ в костной ткани — процесс динамический.
Наш организм представляет из себя динамическую открытую систему, которая постоянно меняется: прямо сейчас, в эту самую минуту клетки вашего организма гибнут, одновременно появляются новые, синтезируются и разрушаются белки межклеточного вещества, ежечасно меняются все основные биохимические показатели тканей и жидкостей, в т. ч. и костной ткани. Вместе с тем, наш организм обладает уникальной способностью поддерживать постоянство внутренней среды на протяжение длительного времени, а потому мы не замечаем этих изменений. Способность поддерживать баланс между разрушением и созиданием называется гомеостазом, это важное свойство всех живых организмов.
Так вот, в нормальных условиях в костной ткани одновременно протекают противоположные по направлению процессы:
Мы, кстати, о них говорили, когда обсуждали причины атрофии челюстных костей после удаления зубов: костная ткань остаётся неизменной лишь потому, что процессы остеогенеза (образования новой кости) уравновешены с процессами остеолизиса (разрушения кости). Иными словами, остеокласты есть не только в местах переломов, вокруг гранулём или лунок удалённых зубов — наряду с остеобластами и остеоцитами, они являются постоянными резидентами нормальной кости. В этом случае, что их активность не превышает таковую у остеобластов и остеоцитов.
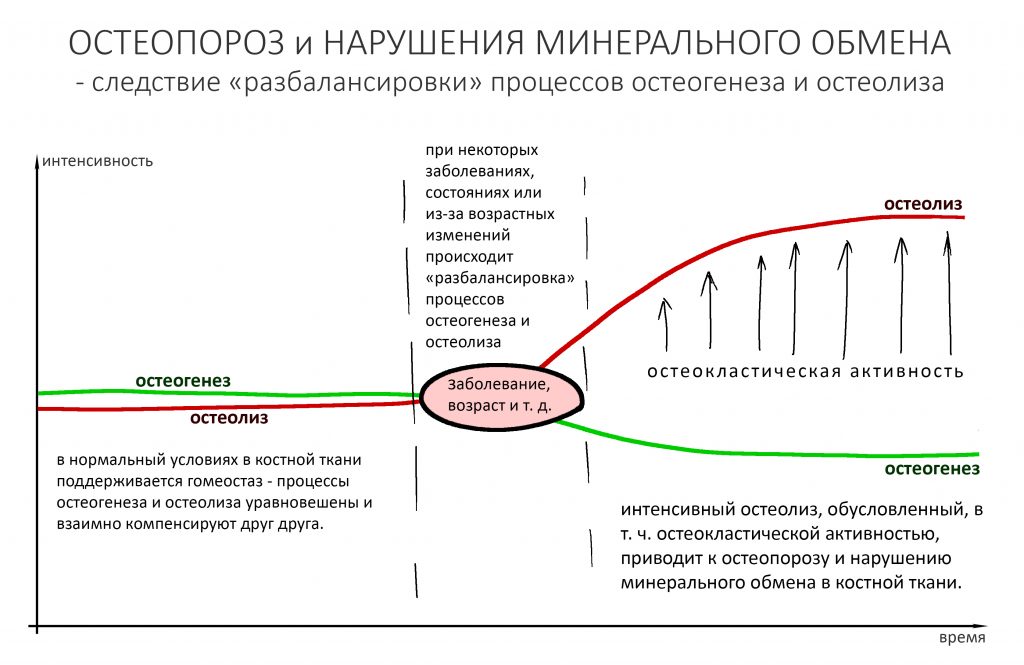
Однако, в ряде состояний и при некоторых заболеваниях этот баланс нарушается, что приводит к усилению остеолизиса — за счёт повышенной активности остеокластов.
Такими состояниями могут быть:
— пре- и постменопаузные гормональные нарушения
— длительное лечение глюкокортикостероидами (например, при ревматизме и других аутоиммунных заболеваниях)
— онкологические заболевания с костными метастазами (миелома и т. д.)
— нарушение ремоделирования и минерализации костной ткани, вызванные некоторыми заболеваниями (болезнь Педжета)
Маловероятно, что в условиях обычной стоматологической практики мы увидим пациентов с серьёзными аутоиммунными заболеваниями, осложнённой миеломой или, тем более, с болезнью Педжета — последняя встречается в диапазоне от 1 до 6% на популяцию. Как правило, таких пациентов зубы волнуют в последнюю очередь и, кроме того, они всю жизнь находятся под присмотром доктора, ничего не делают без его указаний или одобрения.
Напротив, остеопороз является весьма распространенным заболеванием — по данным Всемирной Организации Здравоохранения по своей социально-экономической и медицинской значимости он занимает четвертое место после сердечно-сосудистых, онкологических заболеваний и сахарного диабета. Ущерб и опасности остеопороза настолько актуальны, что эта ваша ВОЗ объявила 20 октября всемирным днём борьбы с остеопорозом.
Остеопороз как заболевание и как синдром
Правильное определение остеопороза звучит как:
Прогрессирующее системное заболевание скелета или клинический синдром, характеризующиеся снижением массы костной ткани и нарушением её микроструктуры и метаболизма, которые приводит к увеличению хрупкости костей и возможности их переломов.
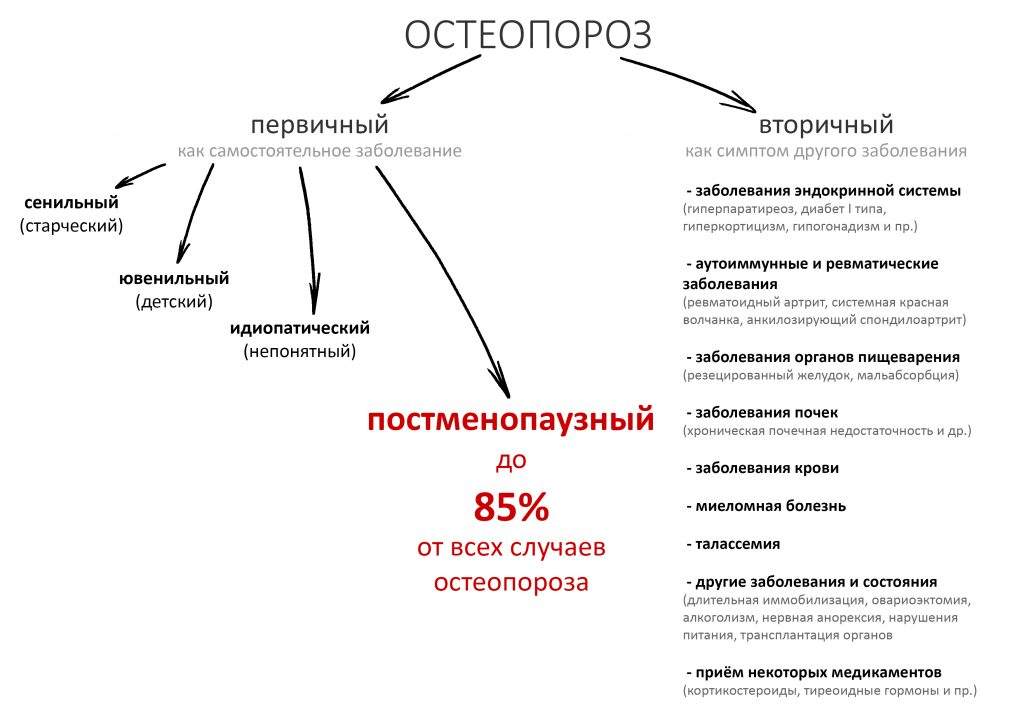
Различают первичный и вторичный остеопороз:
К первичному относят остеопороз, развившийся вследствие естественных причин: старения, менопаузы и т. д. на фоне относительного здоровья. Строго говоря, именно первичный остеопороз можно рассматривать как заболевание, в то время как вторичный остеопороз является одним из симптомов ряда хронических заболеваний, от ревматоидного артрита и алкоголизма до системной красной волчанки и синдрома Морфана. В человеческой популяции наиболее распространенным является первичный остеопороз, а именно — пери- и постменопаузный остеопороз. На его долю приходится больше 85% диагностированных случаев.
Главной опасностью остеопороза является чрезвычайно высокий риск переломов и связанная с этим инвалидизация.
Исследования, проведённые в 2010 году показали, что каждую секунду в мире случается один связанный с остеопорозом перелом, каждую минут в нашей стране случается семь (!!!!) остеопоротических переломов позвонков и один перелом шейки бедра каждые пять минут. Последние являются наиболее тяжелыми и опасными — в 2014 году было показано, что в течение года после перелома умирают до 20% пациентов. а 30% остаются ограниченными в самообслуживании. При этом, в ближайшем будущем ожидается рост числа переломов шейки бедренной кости до 1 млн случаев ежегодно — во многом это связано с увеличением продолжительности, качества жизни и того, что мы называем «активным долголетием». Фактически, в зоне риска находятся 30% мужчин и больше половины женщин старше 60 лет — зная эти цифры, сложно переоценить профилактическую роль бисфосфонатов и необходимость их приёма.
А если учесть, что среднестатистический пациент среднестатистической стоматологической клиники — это женщина в возрасте от 45 лет и старше, то становится понятно, почему я вообще завёл такой специфический разговор на сайте нашей клиники:
пациенты, получающие бисфосфонатную (или аналогичную против остеопороза) терапию по поводу остеопороза вполне могут оказаться у вас на хирургическом приёме.
Как принимают бисфосфонаты?
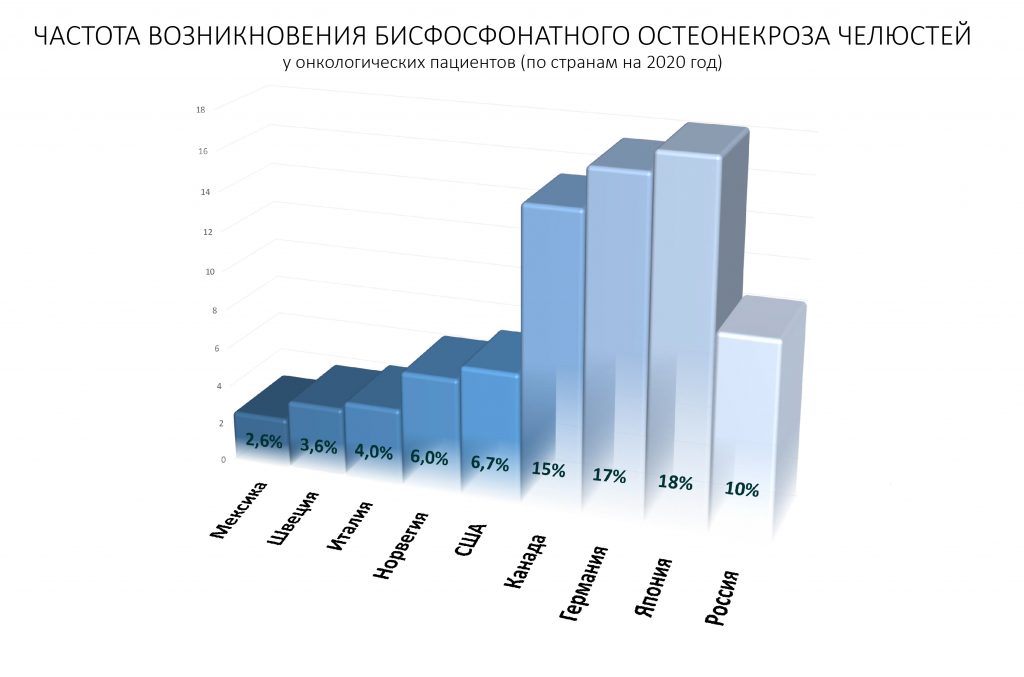
Согласитесь, что регулярный приём лекарств, несмотря на все их побочные явления,- это разумное решение с учётом того риска, который несет в себе остеопороз. Поэтому врачи назначают бисфосфонаты или Деносумаб постоянно и с большим энтузиазмом, причём в этих ваших Европах и США количество назначений на порядок выше. Стоматологическим здоровьем в этот момент никто особо не заморачивается — какие там зубы, если завтра у тебя может случиться перелом, после которого можно вообще не встать с кровати до конца жизни? А, собственно, зря не заморачиваются — последующее хирургическое стоматологическое лечение, например операция удаления зуба, примерно в 8-27% случаев приводит к бисфосфонатному остеонекрозу челюсти, последствия которого могут быть значительно хуже, чем перелом позвонка.
Бисфосфонаты назначаются в двух лекарственных формах — в виде таблеток и в виде инъекций или растворов для инфузий. Поводов для назначения тоже два: это профилактика и лечение остеопороза.
Для профилактики остеопороза обычно назначают ежедневный или еженедельный приём таблеток, намного реже — внутривенные инъекции раз в несколько месяцев (Ибандронат, Бонвива и т. д.).
Для лечения, в т. ч. вторичного остеопороза таблетки применяют редко, чаще используют пролонгированные препараты, вводимые внутривенно раз в несколько месяцев или даже 1 раз в год — это связано с тем, что такие бисфосфонаты не метаболизируются и долго остаются в организме. То же самое делают для подавления костной резорбции, вызванной онкологическими заболеваниями и другими страшными болезнями.
Как работают бифосфонаты?
Для начала, я подчеркну, что под термином «биодоступность» подразумевается доля от изначально введенного в организм количества препарата, попавшего в костную ткань. Т. е., если из 1 000 мг вещества в кость попало 300 мг — мы говорим о 30% биодоступности.
У бисфосфонатов разная биодоступность — при приёме таблеток она достигает лишь 2-3% и значительно ухудшается, если их принимают одновременно с едой и напитками, особенно содержащими кальций или магний. При этом, биодоступность внутривенных препаратов значительно выше — до 70% (у Бонвивы — 50%, у Калласте — 40% и т. д.). Биодоступность Деносумаба, антирезорбтивного препарата, не являющегося бисфосфонатом — больше 60%. Часть препарата, не попавшая в костную ткань, выводится почками в неизменном виде.
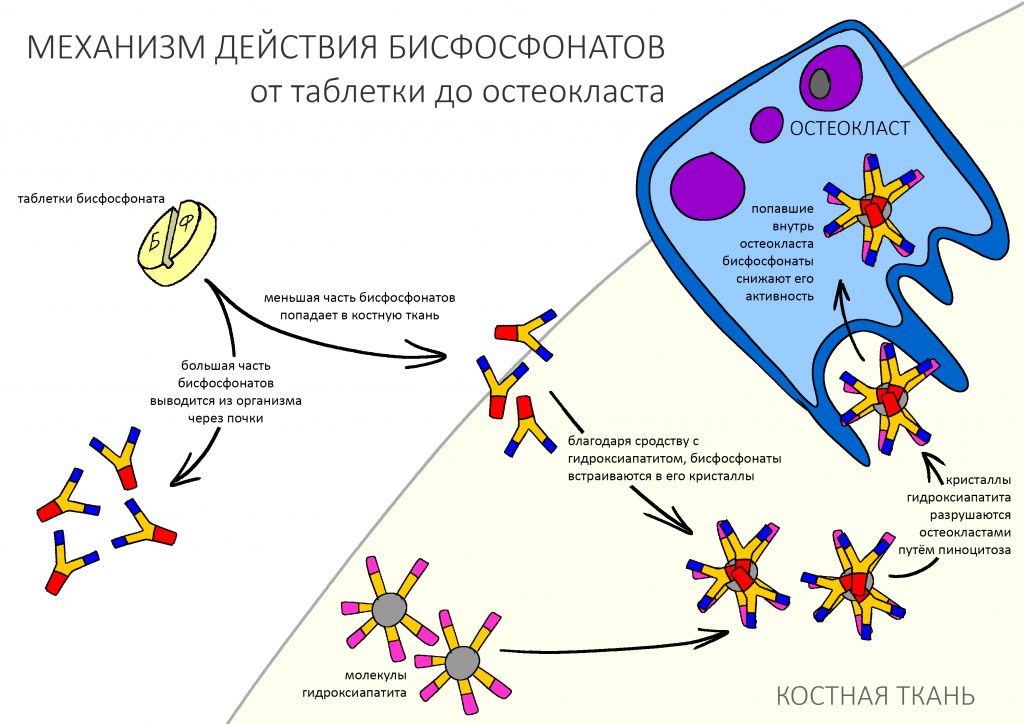
Обладая большим сродством к гидроксиапатиту костной ткани, бисфосфонаты хорошо проникают в костную ткань, в большей степени накапливаясь в тех участках, где идёт активное ремоделирование кости — т. н. «лакунах резорбции», как раз в том месте, где сосредоточены остеокласты. Последние разрушают минеральный матрикс путём фагоцитоза (или, если быть точным, пиноцитоза), в результате бисфосфонаты попадают внутрь остеокласта.
Далее происходит следующее:
— простые бисфосфонаты превращаются в цитотоксичный аналог АТФ, блокируют энергетический обмен в клетке, что нарушает её функцию и приводит к снижению жизнеспособности.
— аминобисфосфонаты, в отличие от простых, ни во что не превращаются, но вместо этого «выключают» ряд ферментов, нарушая биохимические процессы в остеокласте, из-за чего он теряет способность к пиноцитозу, дифференцировке и погибает раньше положенного времени.
Кроме того, исследователями было установлено, что бисфосфонаты снижают секрецию остеокласт-стимулирующего фактора, тем самым препятствуя их миграции и развитию.
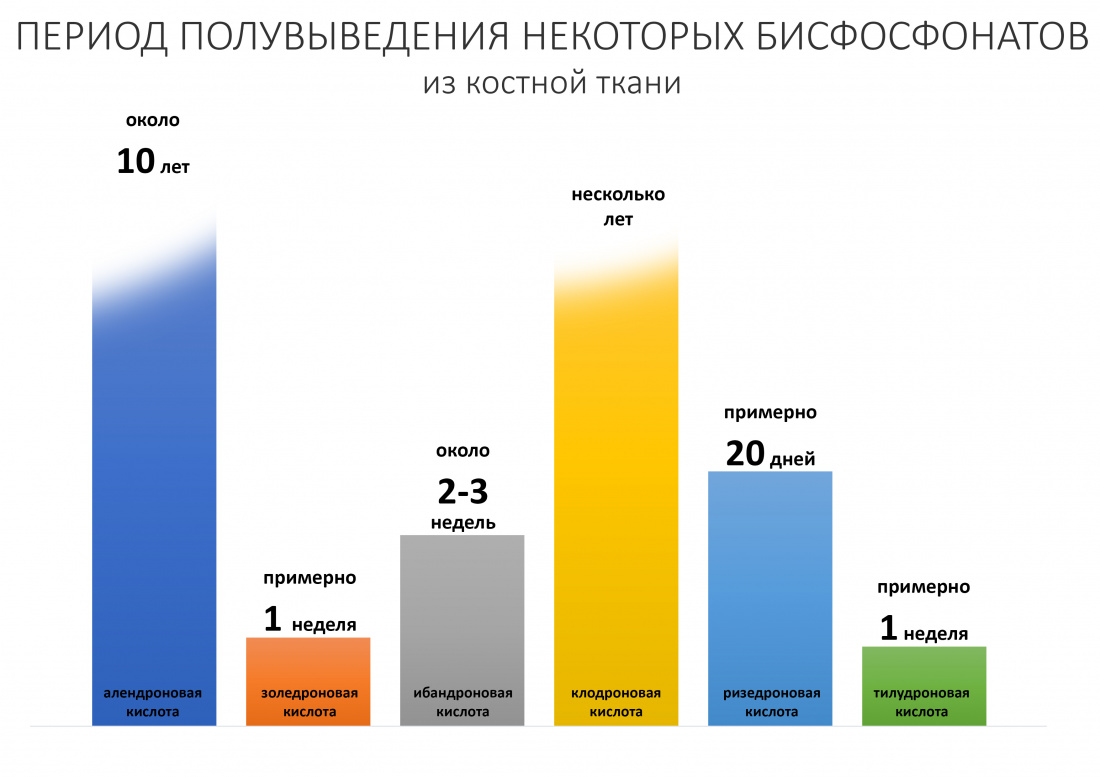
Уже встроенный в минеральный матрикс бисфосфонат постепенно десорбируется («вымывается») из костной ткани, из-за чего его следы определяются в сыворотке крови в течение длительного времени. Известно, что для разных бисфосфонатов показатель полного выведения из кости будет разным:
Так, для алендроновой кислоты полное выведение из кости займет 10 лет (!!!), а для золедроновой кислоты — около недели.
А в чем, собственно, заключаются стоматологические риски на фоне приёма бисфосфонатов?
Говоря о рисках осложнений, мы в первую очередь подразумеваем риск развития бисфосфонатного некроза челюсти. Кроме того, в последнее время установлено влияние длительного приёма вышеуказанных препаратов на состояние и регенерацию слизистой оболочки полости рта, а потому их приём создаёт дополнительный риск осложнений, в том числе для мукогингивальной хирургии.
БОНЧ, бисфосфонатный некроз челюсти — что это вообще такое?
Строгое определение бисфосфонатного остеонекроза челюсти звучит следующим образом:
осложнение терапии бисфосфонатами, характеризующееся омертвением и оголением участка челюстной кости, которое сохраняется более 8 недель, с последующим прогрессированием процесса, при условии отсутствия лучевой терапии на область головы в анамнезе.
Проще говоря, на фоне приёма бисфосфонатов, костная ткань челюсти теряет способность к репаративной регенерации, из-за чего даже малейшая травма может привести к очень серьёзным последствиям. Таким образом, любое хирургическое вмешательство (удаление зуба и т. д.), ранение (повреждение десны твердой пищей) вполне может спровоцировать остеонекроз челюсти.
Но прежде, чем разобраться в патогенезе БОНЧ, стоит вспомнить о том, какой бывает регенерация и как регенерирует костная ткань.
Регенерация — это…
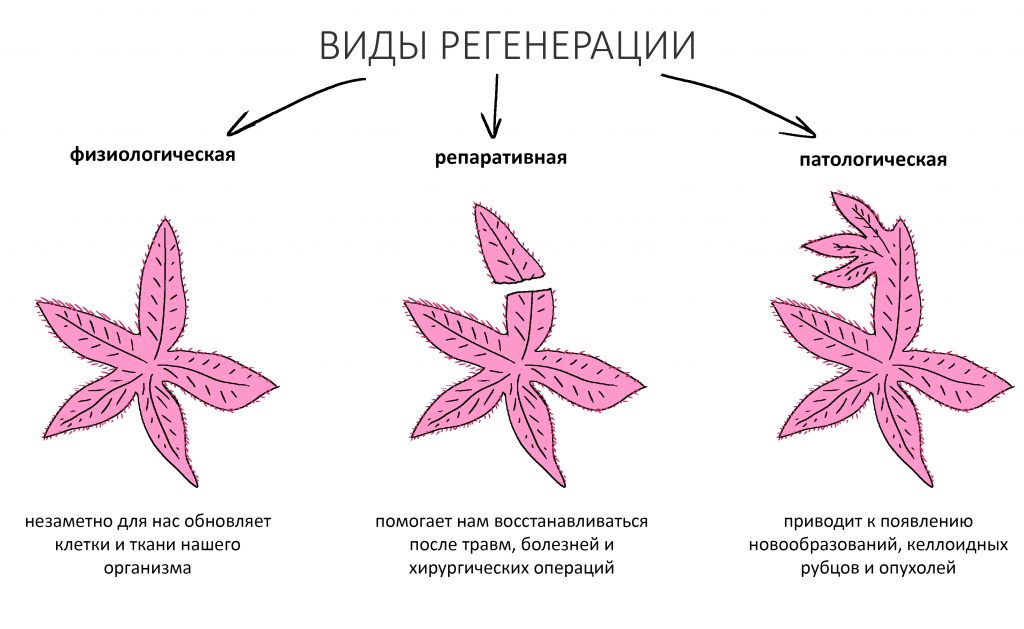
Это процесс восстановления функциональной и морфологической целостности организма, органа, ткани или клетки. Регенерация костной ткани по-научному называется остеогенезом и бывает трех видов:
физиологическая регенерация — «запрограммированное» природой обновление костной ткани — взамен стареющих и погибающих клеток постоянно появляются новые, вместо разрушенного коллагена синтезируется новый и т. д. Физиологический остеогенез сбалансирован с остеолизом (разрушением кости) и формирует т. н. «гомеостаз», о котором речь шла выше.
репаративная регенерация — это восстановление костной ткани после травмы. Например, после перелома, остеопластики, имплантации или удаления зуба. Её триггером (инициирующей причиной) является травма и последующий воспалительный процесс. Без оных репаративный остеогенез невозможен.
патологическая регенерация — ситуация, когда клеток образуется больше, чем погибло, т. е. процесс остеогенеза по непонятным причинам идёт интенсивнее процесса остеолиза. Еще патологической регенерацией называют случаи, когда нарушается дифференцировка или созревание размножающихся клеток, например из протоостеобластов вместо остеобластов получаются фибробласты или… например, хондробласты и одонтобласты. Следствием патологической регенерации являются доброкачественные и злокачественные опухоли костной ткани.
В контексте изучаемой темы замечу, что бисфосфонаты положительно влияют на физиологическую регенерацию костной ткани, корректируя баланс между остегенезом и остеолизом, но значительно осложняют регенерацию репаративную, т. е. восстановление костной ткани после травмы или хирургической операции.
Как идёт репаративная костная регенерация?
Поскольку репаративная регенерация является основой современной имплантологии, мы говорили о ней очень много и очень подробно. Например, здесь>>, здесь>> и тут>>. Рассмотрим, как влияют бисфосфонаты на этот процесс.
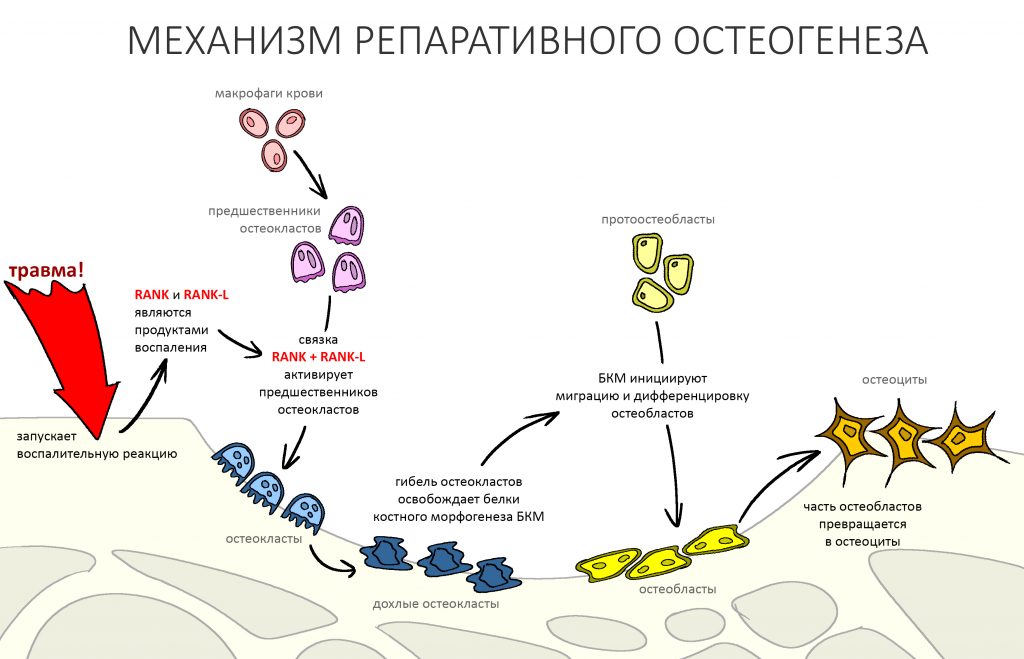
Альтерация является временем наибольшей активности остеокластов. По мере «очищения» области воспаления от повреждённых и погибших клеток, остеоматрикса и т. д., их активность падает, часть остеокластов погибает. При этом выделяются биологические вещества, т. н. «факторы роста костной ткани» — белки костного морфогенеза (БКМ, BMP, bone morphogenetic proteins). В настоящий момент известно немногим менее тридцати подобных соединений.
Белки костного морфогенеза активируют размножение, миграцию и дифференцировку остеобластов, главных «строительных» клеток костной ткани. Остеобласты способны к перемещению, они быстро заполняют область травматического дефекта, формируя первичную костную мозоль, остеоид.
Затем часть остеобластов продолжает дифференцировку и превращается в остеоциты, крупные ветвистые клетки, вырабатывающие межклеточное вещество кости, остеоматрикс. Остеоциты, будучи большими и неподвижными, постепенно обрастают минерализующимся остеоматриксом, формируя структурную единицу костной ткани, остеон. Пространственная структура из остеонов формирует привычные костные балки, губчатое и кортикальное вещество костной ткани, на это уходит от 6-12 месяцев или даже больше.
Почему приём бисфосфонатов может привести к остеонекрозу?
Чуть выше я написал о том, что бисфосфонаты накапливаются в костной ткани и, благодаря своему сродству с гидроксиапатитом, встраиваются в остеоматрикс. В случае физиологического остеогенеза, они подавляют чрезмерную активность остеокластов, тем самым способствуют восстановлению баланса между остеолизом и остеогенезом — в этом и заключается их положительный эффект.
Однако, при репаративном остеогенезе (например, после удаления зуба) ценность остеокластов сильно возрастает, поскольку объём разрушенных тканей много больше, чем в обычных физиологических условиях. Кроме того, лунки зубов, область имплантации или остеопластики неизбежно инфицируются, а потому в задачу остеокластов включается, в т. ч., борьба с попавшими в рану микроорганизмами.
Но… ранее мы с помощью бисфосфонатов уничтожили (или снизили активность) большей части остеокластов, из-за этого костная ткань остаётся беззащитной перед инфекцией. Кроме того, если нет остеокластов — то нет и вырабатываемых ими белков костного морфогенеза, из-за чего активность протоостеобластов и остеобластов значительно снижается, костная ткань утрачивает способность к регенерации. Так возникает и развивается остеонекроз. Всё очень просто, правда?
На самом деле, до сегодняшнего дня патогенез бисфосфонатного остеонекроза челюсти является предметом дискуссий. Большинство авторов, с чьими публикациями мне удалось ознакомиться, главными причинами БОНЧ называют следующие:
— подавление остеокластов и утрата костной раны способности к самоочищению.
— инфекция. Причём эта причина называется едва ли не основной в патогенезе БОНЧ.
— подавление роста сосудов соединениями фосфора и замедление метаболизма костной ткани.
— уникальные особенности строения костной ткани челюстей, отличающие их от всего остального скелета. Так, минерализация костной ткани челюстей (и черепа) идёт в течение всей жизни, в то время как осевой скелет человека достигает максимальной костной массы к 25 годам, а затем происходит медленное её снижение. Кроме того, ряд исследователей указывают на более высокий уровень метаболизма в челюстных костях, в сравнении с другими костями опорного скелета.
Несомненным фактором патогенеза БОНЧ называют также дисфункцию иммунной системы (на фоне приёма лекарств) и повышенную сенсибилизацию организма к микрофлоре полости рта. В этом плане бисфосфонатный некроз челюсти очень напоминает хронический остеомиелит нижней челюсти.
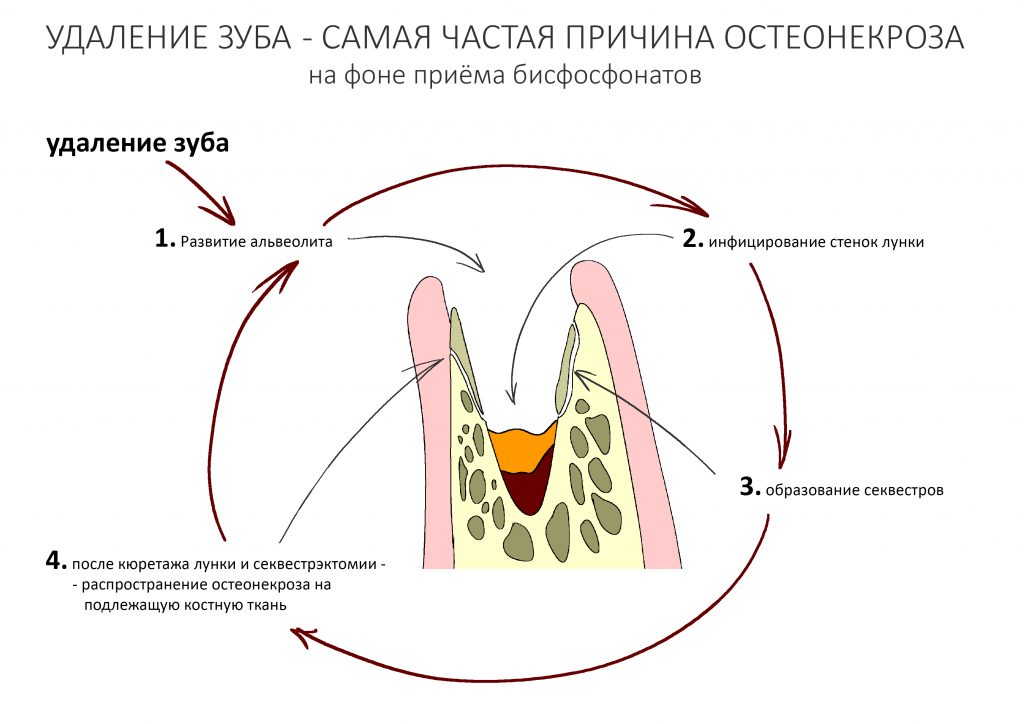
Наиболее рискованной с точки зрения развития бисфосфонатного некроза челюсти является операция удаления зуба — до 65% от общего числа случаев. Происходит это следующим образом:
Посттравматическое воспаление, развивающееся после удаления зуба, преследует целью удаление из раны не только поврежденных тканей и клеток, но и попавших в лунку микроорганизмов. Бисфосфонаты и Деносумаб, пусть и разными способами, подавляют активность остеокластов — в итоге поврежденная костная ткань не разрушается, а остаётся в ране и служит субстратом для размножения микроорганизмов. Замедленный метаболизм и сниженная васкуляризация препятствуют миграции фагоцитирующих клеток и их выход за пределы кровяного русла — фактически, костная ткань остаётся без собственных макрофагов. Сниженная активность остеокластов влечёт за собой отсутствие необходимых белков костного морфогенеза, что негативно влияет на размножение, миграцию и дифференцировку остеобластов. Собственно, этого достаточно, чтобы обычная операция удаления зуба привела к очень серьёзным последствиям, вплоть до инвалидности.
Написанное выше — это минимум, что нужно знать стоматологу о бисфосфонатах и связанных с ними рисках. Теперь нужно научиться этими рисками управлять.
Как быть с приёмом бифосфонатов в анамнезе? Если мы хотим избежать остеонекроза…
Пришло время обобщить вышесказанное и тезисно сформулировать факторы риска в хирургии полости рта, связанные с приёмом бисфосфонатов и похожих на них препаратов.
Нужен ли стационар ЧЛХ?
Существует распространенное мнение, что пациенты, получающие бисфосфонатную терапию, должны лечиться исключительно в условиях стационара челюстной-лицевой хирургии. Почему — никто толком объяснить не может.
При всём уважении, я не могу назвать челюстно-лицевых хирургов более компетентными в вопросах стоматологии, чем обычные амбулаторные хирурги-стоматологи — всё же это другая специальность, другие правила и условия. Статистики, которая указала бы на меньшее число осложнений в стационарах, не существует. А потому для пациента, принимающего (или принимавшего) бисфосфонаты нет никакой разницы, где удалять зуб — в амбулаторной стоматологической клинике или больнице ЧЛХ. Прекрасно представляя себе, как удаляют зубы в стационаре, лично я выбрал бы хорошую частную стоматологическую клинику.
Сбор анамнеза и предоперационное обследование.
Стоит учесть, что некоторые из изучаемых нами препаратов назначаются один раз в несколько месяцев (те же Деносумаб, Золедроновая кислота, Акласта, Пролиа и т. д.), а иногда и один раз в год, а потому пациент может просто забыть о том, что он принимает и не отметить это в соответствующей анкете.
Поэтому особенного внимания требуют:
— женщины в возрасте от 50 лет и старше
— мужчины в возрасте от 70 лет и старше
— пациенты в возрасте от 50 лет с переломами позвонков, шейки бедра и т. д. в анамнезе
— пациенты с онкологической эндокринной патологией, после онкохирургических операций (овариоэктомии, мастэктомии, простатэктомии, орхиэктомии и т. д.)
— пациенты после недавней химио- или лучевой терапии по поводу костных новообразований (миеломная болезнь, злокачественная миелома, остеосаркома и т. д.)
— пациенты, получающие заместительную гормональную терапию.
— пациенты, получающие гормон-депривационную терапию (проще говоря, это добровольная или вынужденная смена пола).
— пациенты, длительное время принимающие противовоспалительную гормональную терапию (глюкокортикостероиды) по поводу аутоммунных и ревматических заболеваний.
Вероятность того, что данным группам пациентов были назначены бисфосфонаты, чрезвычайно высока — намного выше, чем при других хронических общесоматических заболеваниях.
При опросе таких пациентов стоит прямо задать вопрос об остеопорозе и приёме препаратов для профилактики остеопороза, после чего сделать соответствующую отметку в медицинской карте.
В случае, если пациент проходит терапию или профилактику остеопороза…
Следует выяснить, какой именно препарат, в каких дозировках и как часто он принимает. Это очень важный момент, от которого будет зависеть дальнейшая тактика вашей работы — разные бисфосфонаты выводятся из организма и костной ткани с разной скоростью, имеют разную эффективность и, соответственно, разный уровень риска развития БОНЧ:
В общих чертах, чем чаще пациент принимает препарат, тем быстрее он выводится из костной ткани.
Есть разница и в способах введения. Так, многие исследователи указывают на то, что при пероральном приёме бисфосфонатов (в таблетках) риск развития остеонекроза намного ниже, чем при внутривенном введении, причиной этого является разница в усвояемости препаратов костной тканью (таблетки действуют намного хуже инъекций).
Деносумаб (моноклональные антитела к RANK-L, более известный как «Пролиа») вводимый подкожно, также влечёт риски развития остеонекроза, в значительно меньшей, по сравнению с бисфосфонатами, степени — на это прямо указывает производитель, компания AmGen.
Также известно, что верхняя челюсть в меньшей степени подвержена БОНЧ, чем нижняя.
Таким образом, до начала стоматологической хирургической манипуляции, мы можем прогнозировать риски развития БОНЧ — пациент, принимающий пролонгированные инъекционные бисфосфонаты по поводу онкозаболевания, рискует получить остеонекроз челюсти в значительно большей степени, чем пациентка, принимающая таблетки для профилактики остеопороза.
Хирургическая тактика с пациентами, принимающими препараты для лечения и профилактики остеопороза.
Как уже отмечалось ранее, наиболее часто к развитию остеонекроза челюсти приводит операция удаления зуба — на неё приходится до 65% от общего числа случаев БОНЧ.
Но не только хирургия — к остеонекрозу челюсти может привести малейшая травма десны: от неаккуратного наложения коффердама до рукожопой профессиональной гигиены полости рта. Поэтому стоматологи-терапевты и гигиенисты также должны обращать внимание на анамнез и общее состояние здоровья пациента.
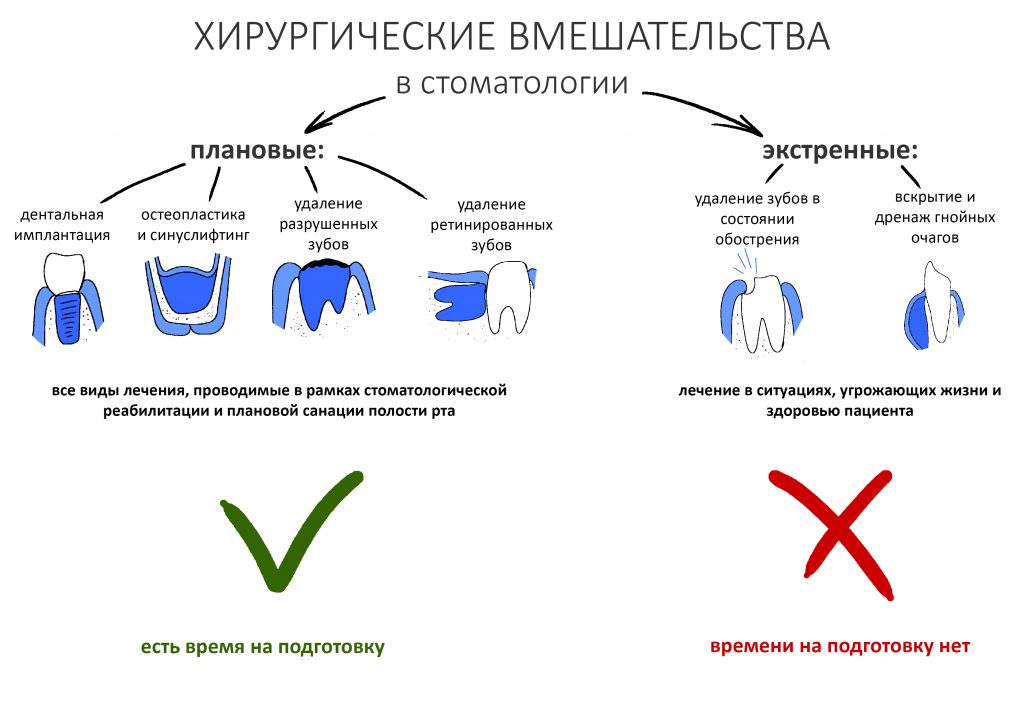
Если же мы говорим о стоматологических хирургических вмешательствах, то их можно разделить на две группы, экстренные и плановые.
К экстренным хирургическим вмешательствам относятся стоматологические манипуляции в ситуациях, прямо угрожающих здоровью и жизни пациента. Например, обострение хронического периодонтита или субпериостальный абсцесс.
В нашей клинике «условно экстренными» считаются случаи, когда у пациента значительно падает качество жизни. Таким «условно экстренным» случаем можно назвать перелом одного или нескольких зубов в эстетически значимой зоне — вроде бы, угрозу для жизни и здоровья отвалившиеся коронки не представляют, но нормально жить без них невозможно. Поэтому пациентов, оказавшихся в таких ситуациях, принимают срочно, без очереди и делают всё, чтобы как можно быстрее решить возникшую стоматологическую проблему.
К плановым хирургическим вмешательствам можно отнести имплантацию, удаление ретинированных зубов мудрости, остеопластические и мукогингивопластические операции. Разумеется, все они предполагают тщательное обследование, подготовку и время на консультацию со специалистами соответствующего профиля, в т. ч. назначившего бисфосфонаты или Деносумаб.
Экстренные хирургические вмешательства (по поводу острой боли, отёка, ухудшения самочувствия и т. д.)
Экстренные ситуации не оставляют времени на подготовку пациента к хирургическому вмешательству, подробное обследование и тщательный сбор анамнеза с консультацией специалистов общей практики. Лечение, в т. ч. хирургическое, должно быть проведено незамедлительно.
В случае обращения пациента, принимающего бисфосфонаты, за экстренной стоматологической помощью, следует сделать следующее:
— обязательно предупредить пациента о рисках, связанных с приёмом бисфосфонатов, а также в необходимости их отмены в ближайшее время.
— провести антибактериальную профилактику (препараты Амоксиклава — за 60 мин до операции), если позволяет время.
— не планировать ничего, сложнее удаления зуба или периостотомии. Нельзя проводить одновременную имплантацию, остеопластику или консервацию лунок, даже если клиническая ситуация позволяет их провести.
— ключевым фактором снижения рисков является малотравматичность и аккуратность при проведении хирургических вмешательств. Рукожопое удаление в сочетании с чрезмерным усердием приведёт к БОНЧ с вероятностью в 146%.
— нужно отказаться от проведения кюретажа (выскабливания) лунки удалённого зуба
— лунку после удаления зуба нужно тампонировать гемостатической губкой и ушить наглухо нерезорбируемыми монофиламентными швами.
— даже в самых «простых» и малотравматичных случаях стоит назначить антибактериальную терапию. Противовоспалительную терапию, напротив, следует ограничить.
Плановые хирургические вмешательства (дентальная имплантация или подготовка к дентальной имплантации)
При правильном планировании и аккуратном проведении плановых хирургических манипуляций, риск развития бисфосфонатного некроза можно свести к нулю. Для этого хирург-стоматолог должен придерживаться следующего алгоритма:
— направить пациента к врачу, который назначил ему приём бисфосфонатов. В сопроводительной записке нужно описать клиническую ситуацию, планируемое лечение, а также необходимость коррекции назначений до, во время и после стоматологической реабилитации.
— КРАЙНЕ ВАЖНО получить заключение и рекомендации доктора, назначившего бисфосфонаты, в письменном виде и приложить к амбулаторной карте пациента. Истории пациентов о том, как «он сходил к доктору, и доктор попросил передать, что всё норм» категорически не принимаются.
— при планировании многоэтапного имплантологического лечения имеет смысл не валить все операции в одну кучу, типа «всё-в-один-этап», а разбить его на отстоящие друг от друга этапы с существенными периодами реабилитации. Например, мы полностью исключаем немедленную имплантацию, а вместо этого проводим три этапа лечения: удаление зуба, через 2 месяца — имплантация, через 4 месяца — формирование десны и протезирование. То же самое касается проведения имплантации одновременно с остеопластикой, синуслифтингом и т. д.
— следует исключить открытое ведение послеоперационной раны — если проведено удаление зуба, то лунка должна быть герметично ушита, если имплантация, то закрытое ведение имплантата и отсроченное формирование десны и т. д.
— уже на этапе подготовки, а еще лучше — за несколько месяцев до начала стоматологической реабилитации, нужно (по согласованию с лечащим врачом) отменить приём бисфосфонатов. При этом, стоит предупредить пациента о возрастающем риске травматических переломов.
— непосредственно перед хирургической операцией даже в простых клинических ситуациях необходимо назначить антибактериальную профилактику — обычно, это приём защищённых бета-лактамных антибиотиков за 1-2 часа до вмешательства.
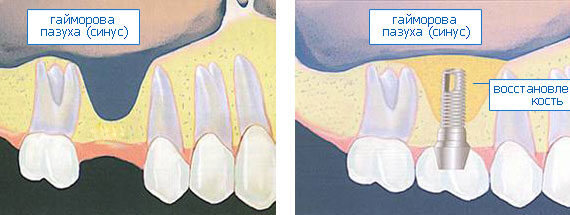
— ключевым фактором снижения рисков является малотравматичность операции, пусть и путём поиска компромиссных решений. Например, в условиях атрофического дефекта костной ткани в области планируемой имплантации стоит отдать предпочтение использованию ультракоротких или небольших по диаметру имплантатов, если это позволит избежать наращивания костной ткани. При синуслифтинге — выходу верхушки имплантата в просвет гайморовой пазухи.
— использование биоматериалов (графтов и барьерных мембран) при лечении принимающих бисфосфонаты пациентов должно быть сведено к минимуму. А еще лучше вообще отказаться от их использования.
— после любой хирургической операции, будь то удаление зуба или имплантация, операционная рана всегда ушивается наглухо.
— после операции нужно обязательно назначить антибактериальную терапию, противовоспалительную терапию наоборот, следует ограничить.
— сроки интеграции имплантатов или восстановления костной ткани после остеопластики для пациентов, принимающих бисфосфонаты, будут наполовину больше, чем для обычных здоровых людей. Так, если для всех период от момента имплантации до протезирования составляет примерно 3 месяца, то для пациентов, проходящих антиостеопорозную терапию, они увеличатся до 5 месяцев.
Если же остеонекроз всё же случился…
Чаще всего бисфосфонатный некроз развивается после удаления зуба на нижней челюсти у женщин, перенесших онкологическую операцию и получающих бисфосфонаты внутривенно в течение нескольких лет. Наиболее редкий вариант — развитие БОНЧ после имплантации у мужчин, принимающих Деносумаб (или таблетки бисфосфонатов) для профилактики сенильного (возрастного) остеопороза.
Первым признаком развития остеонекроза будет длительно незаживающая лунка зуба, первоначально картина выглядит как альвеолит, т. н. «синдром сухой лунки». При этом, проведение кюретажа не только не улучшает состояние, а наоборот, ухудшает его — некротический процесс распространяется далее, появляются костные секвестры, изредка — свищевые ходы и т. д. Удаление костных секвестров, ревизия раны не даёт никаких результатов — развивается локальный остеомиелит, последствия которого могут быть очень печальными.
Клиническая картина БОНЧ настолько характерная, что его сложно спутать с чем-то еще. Если вы 2-3 недели лечите альвеолит, но ситуация не только не улучшается, а наоборот, всё становится только хуже — поздравляю, вы встретились с остеонекрозом челюсти. Стоит еще раз уточнить анамнез пациента и внимательно изучить, какие препараты он принимает.
В условиях среднестатистической амбулаторной стоматологической клиники справиться с бисфосфонатным остеонекрозом челюсти сложно, практически нереально. Главной задачей стоматолога на этом этапе является дифференциальная диагностика, симптоматическое лечение (например, удаление секвестров) и направление пациентов к челюстно-лицевому хирургу и онкологу.
Какого-то специфического и однозначного лечения бисфосфонатного остеонекроза челюсти не существует. В использованной для написания этой статьи литературе я нашел, по меньшей мере, около двадцати «сравнительно эффективных» методов лечения БОНЧ. В зависимости от тактики, их можно разделить на консервативные и хирургические.
Не вижу смысла вдаваться в подробности, поскольку вы, скорее всего, заниматься лечением БОНЧ не будете. В общих чертах, лечение остеонекроза является симптоматическим: массированная антибактериальная терапия, физиотерапия, гипербарическая оксигенация, удаление появляющихся секвестров и… вплоть до пересадки костного мозга и использования препаратов БКМ, факторов роста кости. Процесс реабилитации растягивается на значительное время, а восстановление возникших из-за БОНЧ костных дефектов можно проводить только через несколько лет.
Иными словами, предотвратить бисфосфонатный остеонекроз намного проще, чем лечить его последствия.
Заключение.
За годы стоматологической практики я трижды сталкивался с остеонекрозом челюсти.
В первый раз — после удаления зуба на верхней челюсти у пациентки, перенесшей мастэктомию и принимавшей по этому поводу Деносумаб. При этом, она про него забыла, а потому ничего не указала в анкете пациента. Мы заподозрили неладное через месяц, когда она пришла на осмотр и консультацию по поводу имплантации — лунка удалённого зуба выглядела так, будто зуб удалили, буквально, вчера. После проведённого кюретажа образовались секвестры, удаление которых привело к образованию еще больших секвестров. В итоге, мы получили значительный по размеру дефект кости — и только потом пациентка вспомнила, что принимает «какой-то препарат от остеопороза». Мы направили её к онкологу, проблему удалось решить. Но, на мой взгляд, это было пиррово решение.
В другой раз к нам обратилась пациентка, которой мы очень-очень давно, больше 8 лет назад, поставили имплантаты и коронки на имплантатах. Она обратилась в «стоматологию рядом с домом», где лечилась в последнее время, и после проведенного лечения десна с соседних зубов начала стремительно убывать. В ходе расспросов выяснилось, что несколько лет назад, т. е. после проведённого нами лечения, ей назначили приём Акласты (препарат золедроновой кислоты). А совсем недавно, буквально за пару месяцев до встречи, она решила провести «профессиональную чистку зубов» в клинике рядом с домом, поскольку там дешевле (до этого всегда проходила профгигиену у нас). Процедура профессиональной гигиены ей показалась слишком уж травматичной, а через некоторое время из-под десны стали видны шейки имплантатов. Мы направили пациентку к терапевту для коррекции назначений и отмены бисфосфонатов на период стоматологической реабилитации, которой планируем заняться через некоторое время. Схема предстоящего лечения будет аналогичной лечению периимплантита.
Повстречавшись с бисфосфонатами в третий раз, мы смогли провести имплантацию и протезирование, пусть со значительной перестраховкой и излишними переживаниями. К нам обратилась пациентка, которая прямо указала в анкете профилактический приём бисфосфонатов, а именно — препарата Бонвива (ибандроновая кислота) по одной таблетке в месяц. После консультации, мы направили её к семейному врачу, который по нашей просьбе отменил приём назначенного препарата на несколько месяцев. Через 3 месяца после первичной консультации мы провели необходимое обследование, назначили антибактериальную профилактику (защищенный бета-лактамный антибиотик за 1 сутки до операции), установили имплантат, операционную рану ушили наглухо. Несмотря на очень простую клиническую ситуацию, назначили антибактериальную терапию (тот же самый препарат), при этом попросили ограничить приём обезболивающих. Открытие имплантата и его протезирование провели через 5 месяцев после операции имплантации. Через полгода семейный врач рекомендовал ей возобновить приём бисфосфонатов для профилактики остеопороза. А мы продолжаем следить за развитием событий.
* * *
Мы, стоматологи, в какой-то момент оказались в весьма странной ситуации.
С одной стороны, в своём большинстве, мы совершенно не интересуемся тем, что происходит в других медицинских специальностях, а многие из нас напрочь забыли даже то, что изучали в медицинском университете. Стоматологи почему-то решили, что область нашей работы, зубочелюстной аппарат, находится вне человеческого организма, живёт по каким-то своим биологическим законам и принципам, что происходящие в организме процессы к нашей теме отношения не имеют — примером тому является невероятный по масштабу псевдонаучный бред на большинстве обучающих семинаров по имплантологии и хирургии полости рта.
Отсутствие элементарнейших знаний по фарме, отсутствие интереса ко всей остальной медицине привели к тому, что любой клоун, способный без запинок выговорить «циклопентанпергидрофенантрен» сразу считается гуру клинической фармакологии с правом обучать ВРАЧЕЙ-стоматологов премудростям послеоперационной реабилитации.
С другой стороны, все мы страшно обижаемся за поговорку «курица — не птица, стоматолог — не врач» и расстраиваемся из-за того, что врачи других специальностей не считают нас коллегами и, что хуже, называют барыгами, рвачами от медицины. И дело здесь не в зависти к доходам — мы, стоматологи, сами сделали всё, чтобы нас таковыми считали.
Между тем, у каждого из нас в дипломе написано слово «врач» перед словом «стоматолог». Это значит, что мы обладаем или, по крайней мере, должны обладать необходимыми знаниями по тем же внутренним болезням, гинекологии, клинической фармакологии, гастроэнтерологии, ревматологии, не говоря уже о фундаментальных медицинских науках. Стоматология — это часть медицины, а хирургическая стоматология — часть хирургии как науки, пусть и небольшая. Уровень и квалификация стоматолога как специалиста во многом зависит от того, насколько он остаётся врачом, частью нормального и всеобъемлющего медицинского сообщества.
Сегодняшняя статья — одна из многих моих попыток вернуть вас, уважаемые коллеги, в нормальную медицину. Потому что мы, стоматологи, лечим не зубы. Мы лечим людей.
Спасибо, что дочитали до конца.
С уважением, Станислав Васильев, имплантолог CLINIC IN.








Комментарии
Пока нет комментариев.