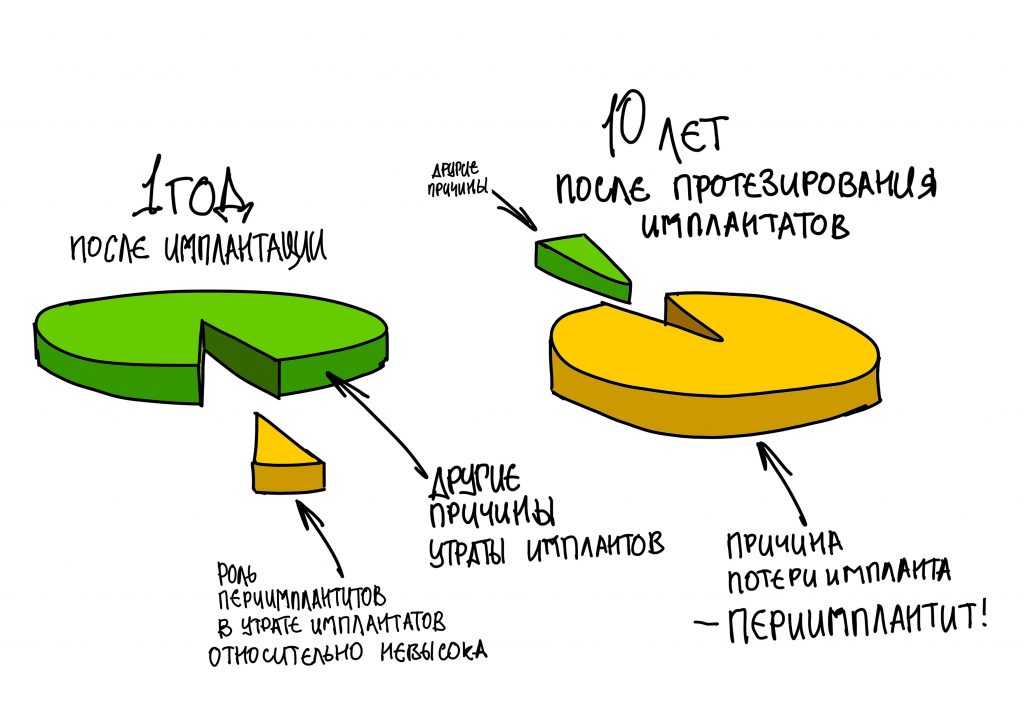
Периимплантиты, в отличие от рассмотренных в прошлой статье отторжений, далеко не всегда приводят к потере имплантатов — при своевременном вмешательстве их можно если не вылечить полностью, то загнать в глубокую ремиссию, которая позволит сохранить результат имплантологического лечения. При этом, периимплантиты остаются наиболее частой причиной утраты имплантатов — по данным разных авторитетных источников, в десятилетнем периоде процент утраченных имплантатов увеличивается с 1 до 5% именно за счёт развития периимплантитов.
Исходя из принципа, что решение проблемы начинается с её признания и последовательного изучения, сегодня мы решили рассказать вам о периимплантитах.
Вы сильно удивитесь, если узнаете официального диагноза «периимплантит» не существует. В последней редакции МКБ-10 (это классификатор болезней, облегчающий взаимопонимание между докторами), такого заболевания нет. Обычно для обозначения используют коды К10.2 («Воспалительные заболевания челюстей»), К10.9 («Другие болезни челюстей»), T84.7 («Инфекция и воспалительная реакция, обусловленные другими внутренними ортопедическими протезными устройствами, имплантатами и трансплантатами») и т. д. Вообще, у каждого доктора, юриста и главного врача свои представления о том, как кодировать периимплантит. И, как бы вы его ни кодировали — вы делаете это неправильно))).
Этот оргздравовско-юридический казус прекрасно отражает реальные представления о периимплантите, где всё еще хуже:
Во-первых, среди докторов нет чёткого представления о том, что считать периимплантитом. Можно ли назвать периимплантитом, например, вот такое?
Во-вторых, из-за неразберихи в терминологии и симптоматике, статистика перимплантитов — это, в общем-то, отсутствие статистики: одни Ыксперты утверждают, что признаки периимплантита развивается чуть ли не в 80% случаев имплантации, другие говорят о 10-20-50% и, как вы понимаете, такой разброс в цифрах — главный признак ненаучности методов подсчёта.
В-третьих, нет однозначного мнения о причинах развития периимплантита. Диапазон предположений слишком уж широк: от банальной перегрузки и плохой гигиены до специфической микрофлоры и генетической патологии. Также существуют определённые сложности с диагностикой: 99% периимплантитов протекают бессимптомно и выявляются случайно, во время рентгенологического обследования совсем, назначенного по совсем другому поводу.
В-четвертых, отсутствие представления о причинах, даёт повод всё тем же Ыкспертам фантазировать насчёт методов лечения периимплантитов. Изучая их, вы можете встретить как банальное «удаляйте имплантат, иначе вы умрёте«, так и хитрожопые методики с костной аугментацией, стоимость которой в несколько выше, чем первоначальная имплантация и протезирование.
В-пятых, даже оставленный без внимания периимплантит далеко не всегда приводит к потере имплантата и ухудшению качества жизни пациентов. Производители имплантологических систем любят хвастаться статистикой про 95-99% выживаемость имплантатов в десятилетней перспективе, нарочно забывая упомянуть, что речь идёт именно об утрате имплантата, а не о вероятности развития периимплантита.
Иными словами, друзья, что бы вы ни говорили о периимплантитах — вы одновременно правы и не правы. Вся известная вам информация об этом заболевании — истина и заблуждение, одновременно. Но, вместе с тем, это очень интересная тема для рассуждений.
Итак, периимплантит.
Терминология
С точки зрения древнегреческого языка, приставка «пери-« означает «около» или «возле», а окончание «-ит» или «-итис» указывает на воспалительный характер заболевания. Получается, что «пери-имплант-ит» это воспаление окружающих имплантат тканей. Точка.
Некоторые авторы отдельным заболеванием выделяют «мукозит» (воспаление слизистой оболочки вокруг имплантата), указывая, что периимплантит — это воспалительный процесс, сопровождающийся деструкцией костной ткани, т. е. характерен именно для окружающей кости.. На мой взгляд, дыма без огня не бывает, и периимплантит стоит рассматривать как исключительно целостный процесс, поскольку, в той или иной степени, он касается всех окружающих имплантат тканей.
Что можно считать периимплантитом?
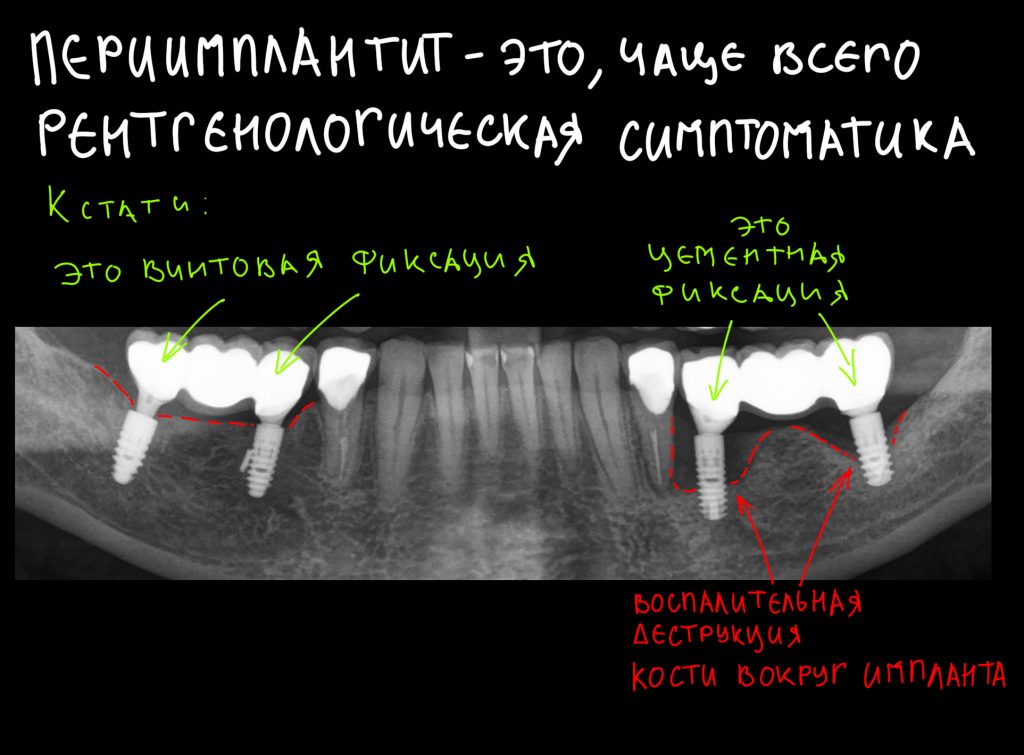
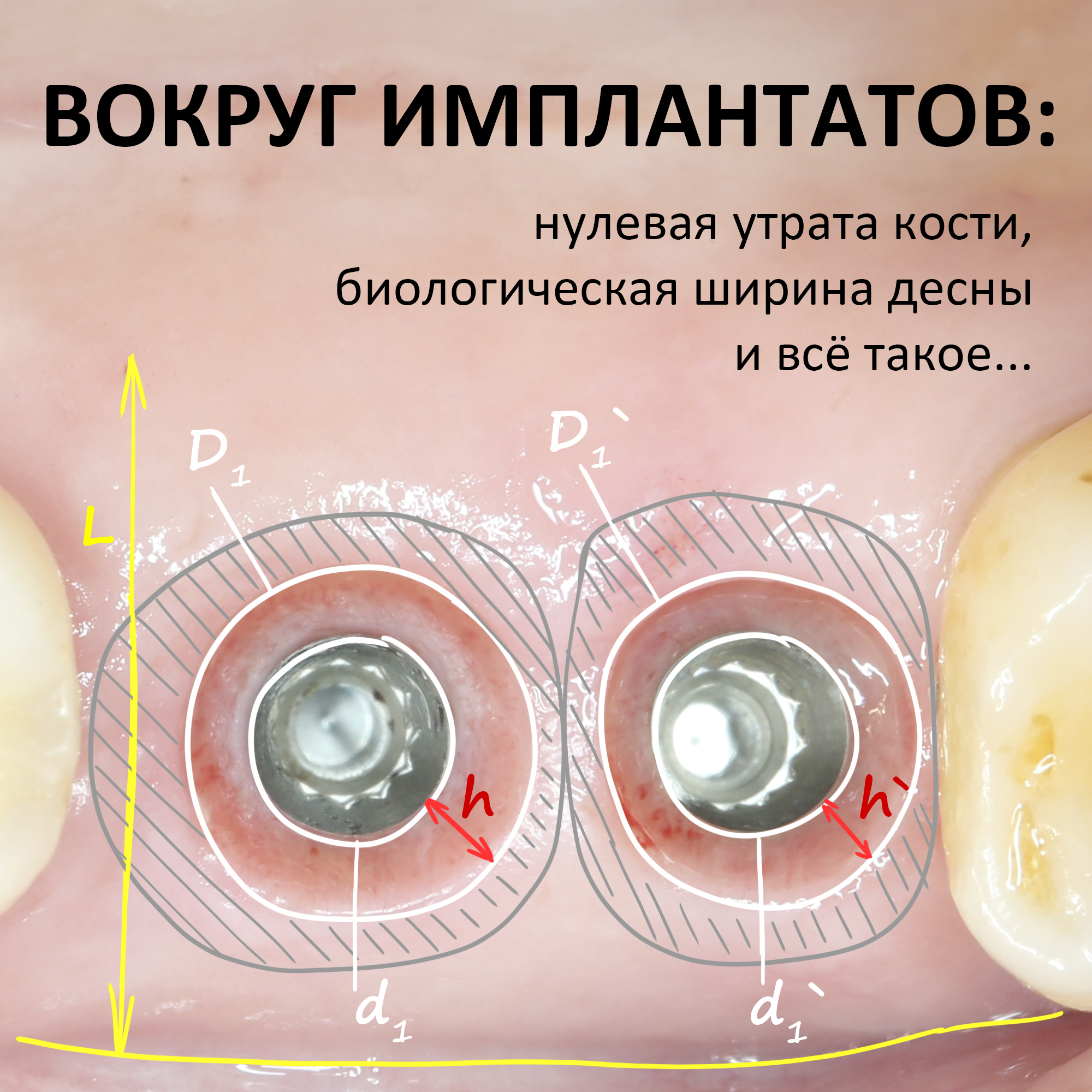
По мнению абсолютного большинства, под периимплантитом подразумевается воспалительный процесс, сопровождающийся выраженными органическими (видимыми) изменениями окружающих имплантат тканей. Чаще всего мы говорим про периимплантит, когда видим резорбцию костной ткани вокруг имплантата:
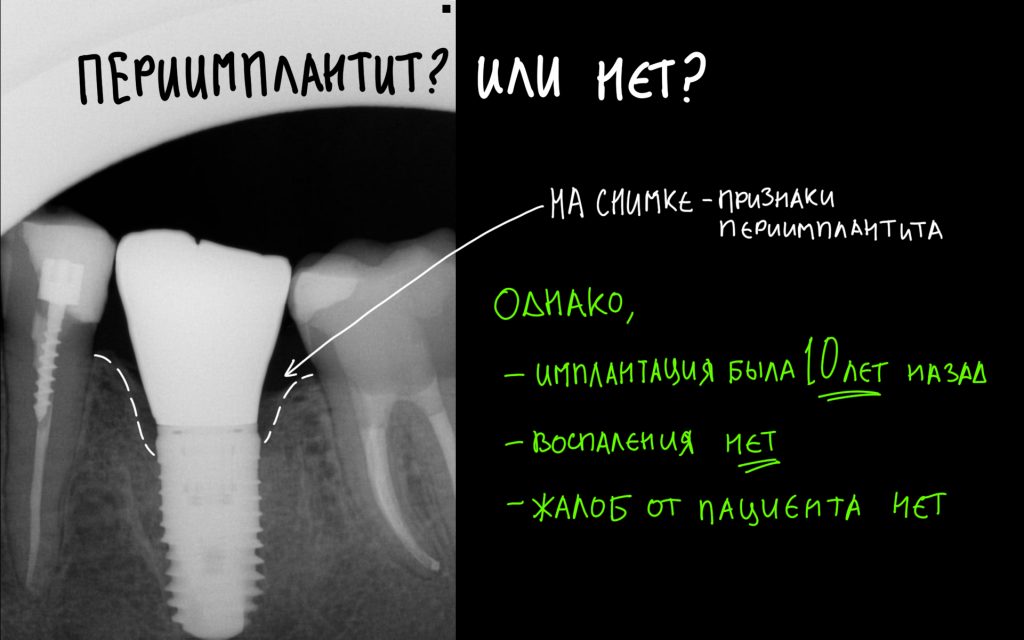
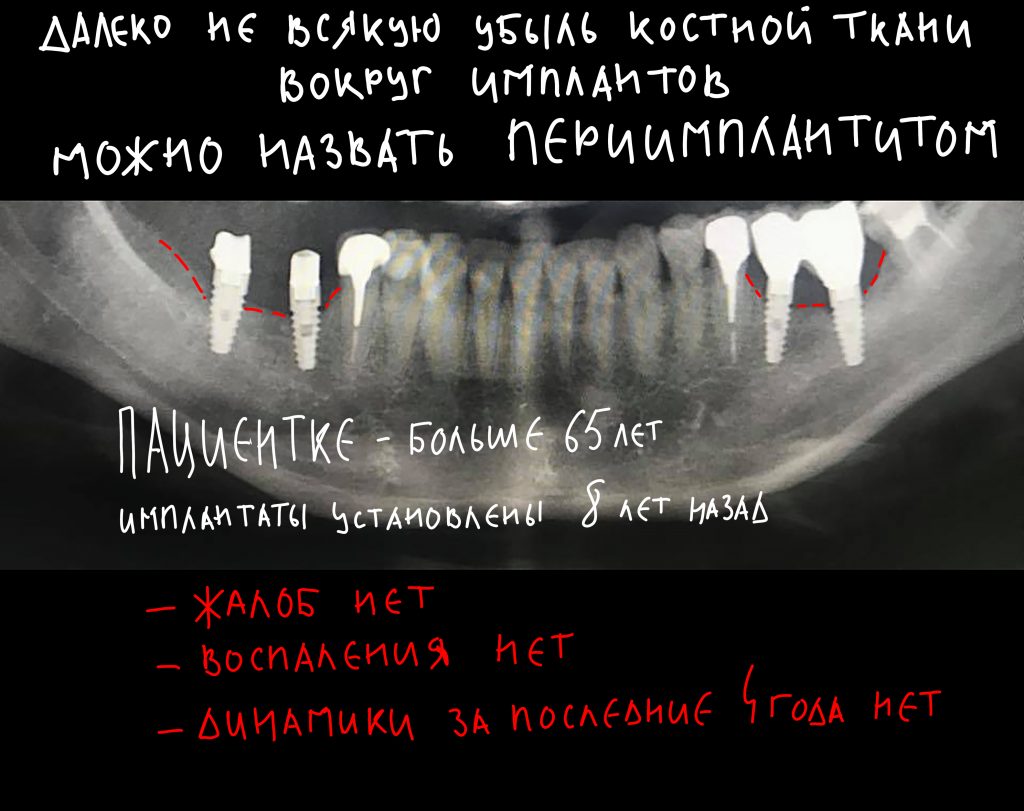
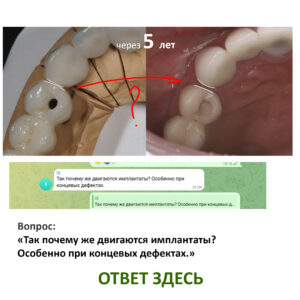
С этого момента возникает довольно серьёзная методологическая проблема: далеко не всегда деструкция костной ткани сопровождается хоть какой-то воспалительной симптоматикой. Как, например, здесь:
Снимок сделан примерно через 8 лет после имплантации. 65-летняя пациентка никакой воспалительной симптоматики не отмечает, говорит, что никогда ничего не болело и не воспалялось. Можно ли считать такой случай периимплантитом?
С одной стороны, убыль костной ткани налицо, но её причиной может быть, в том числе, обычная атрофия (всё же, возраст и состояние организма…). С другой, отсутствие каких-либо признаков воспалительного процесса в анемнезе и при объективном осмотре. Назвать этот случай периимплантитом нельзя, убыль костной ткани в этом случае вызван физиологической атрофией, связанной, в т. ч., с вышеозначенными причинами.
Другой момент, вызывающий бурную дискуссию: С какого момента убыль костной ткани можно считать периимплантитом?
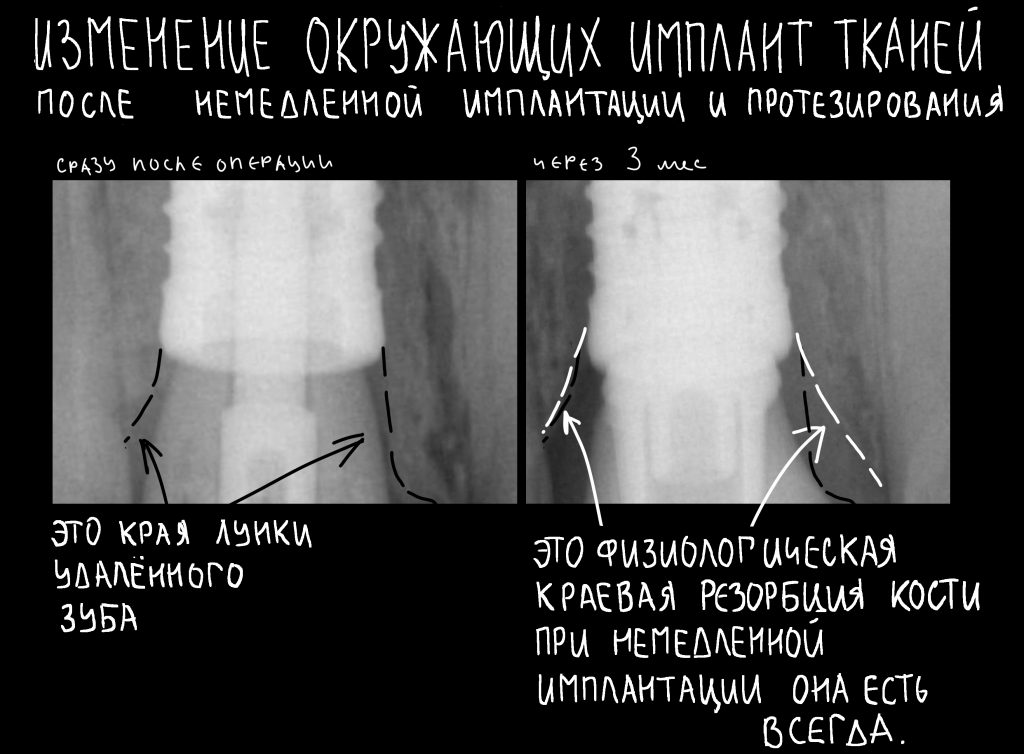
Для примера мы возьмём немедленную имплантацию:
Никогда, почти никогда нам не удаётся сохранить конфигурацию лунки удалённого зуба в первоначальном виде — вслед за удалением неизбежно следует атрофия краевой кости, которую мы деликатно называем «перестройкой» или «ремоделированием». Это совершенно нормальный физиологический процесс, о нём я подробно написал здесь>>, рекомендую почитать.
Так вот, из-за этой атрофии вокруг платформы имплантата остаётся фиброзный ободок, видимый на снимке:
В таком состоянии он остаётся много лет, не вызывая какого-либо беспокойства у пациента. Однако, для некоторых докторов он является поводом начать разговор о несостоятельности имплантата — «патамушта ета периимплантит». Хотя, я повторюсь, какая-либо воспалительная симптоматика и здесь отсутствует, в принципе.
Иными словами, далеко не каждый случай убыли костной ткани вокруг имплантата (или имплантатов) можно считать периимплантитом. Главным его признаком является выраженная воспалительная симптоматика. Если таковая отсутствует, то мы называем это атрофией (если хотите, «физиологической атрофией»), тактика работы с которой будет принципиальным образом отличаться.
Периимплантит, в отличие от атрофии, имеет все признаки воспалительного процесса.
Кстати, атрофия альвеолярного гребня есть в МКБ-10, её код К08.2
Причины периимплантита
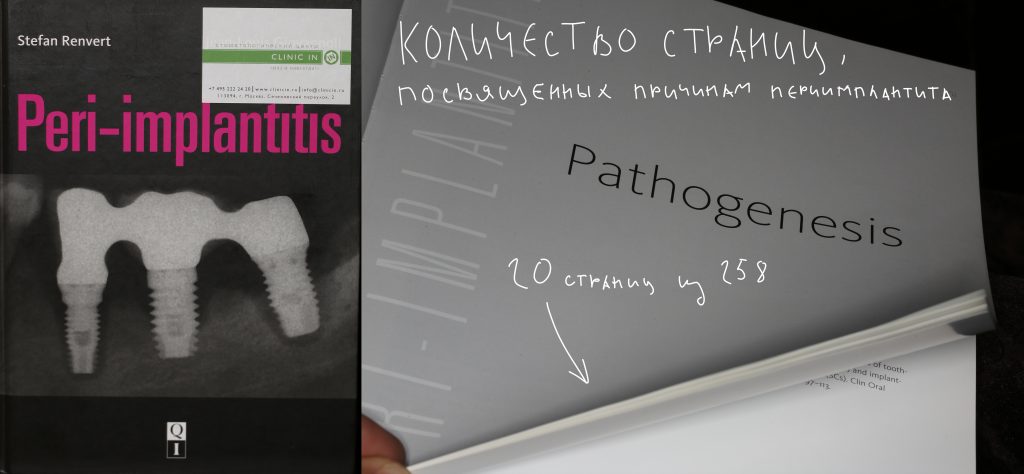
Вот тут всё очень просто. Стефан Ренверт, ведущий мировой специалист по этой теме, уделил этиопатогенезу периодонтита всего 20 (!) страниц своей знаменитой 258-страничной книги Peri-Implantitis:
Если посчитать только чистый текст без картинок и названий, то он уместится на 3,5 (!) страницах формата А4 14-м шрифтом с одинарным интервалом. То есть, даже такой крутой чел как С. Ренверт и его кореш Джованолли нифига не знают и не понимают, откуда периимплантит вообще берётся — после прочтения этих двадцати страниц, у меня сложилось ощущение, что авторы хотели сказать:«Идите нафиг, мы никуя не знаем (с)». Впрочем, почитайте сами, книгу можно купить в «Азбуке Стоматолога» аж за 12 тыщ рублей))) Даю профессиональный совет: купите на эти деньги травы, дуньте как следует — Вселенная и зелёные человечки расскажут вам про периимплантит гораздо больше, чем Стефан и Жан-Луи вместе взятые.
Я могу назвать такие источники интересными, но авторитетными не назову никогда. Приводить их цитаты в качестве доказательств какой-то точки зрения, как минимум, неправильно. На мой взгляд, при поиске ответов на такие сложные вопросы, лучше обратиться к логике и здравому смыслу.
Для начала, рассмотрим процессы, происходящие в кости в момент операции имплантации и ближайшем послеоперационном периоде.
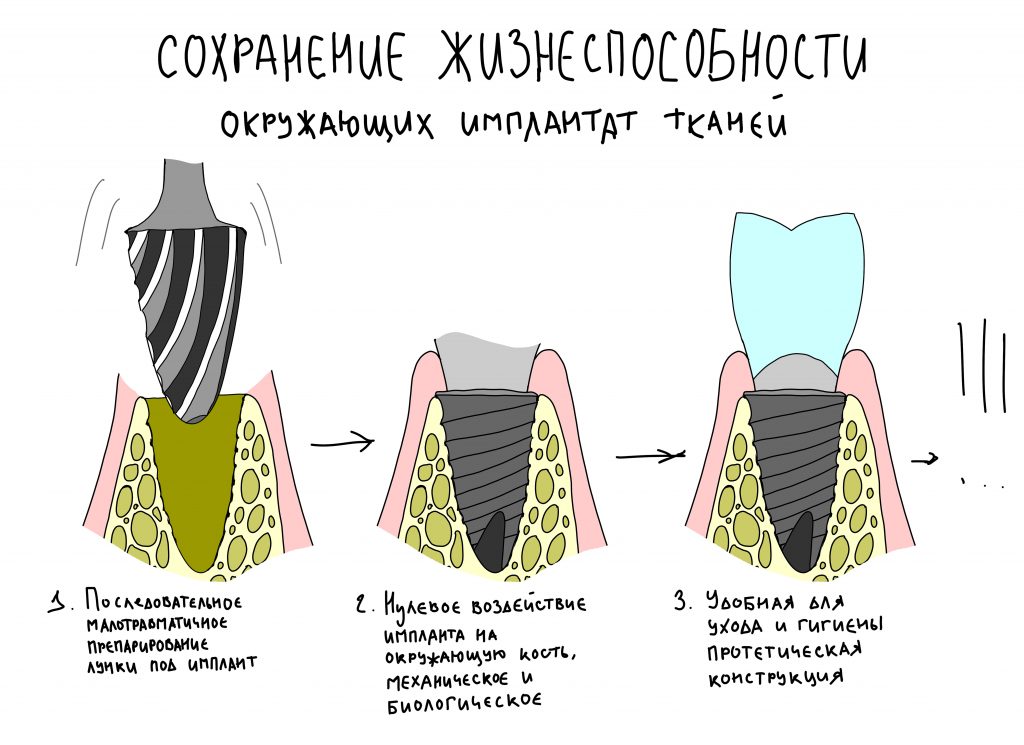
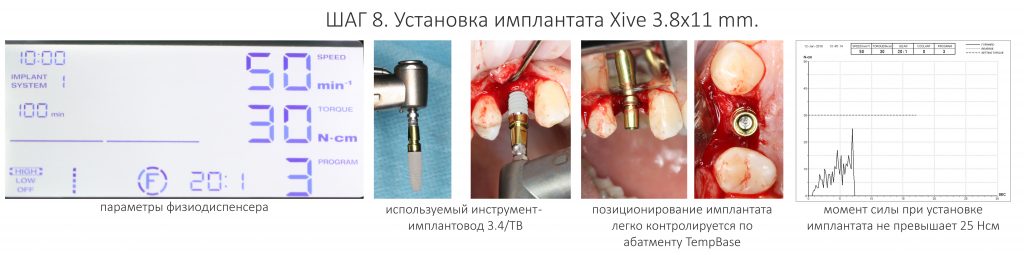
Для того, чтобы установить имплантат, необходимо выполнить определённую последовательность манипуляций, называемых хирургическим протоколом. Вне зависимости от марки имплантационной системы, цель любого хирургического протокола проста — сохранение жизнеспособности окружающей имплантат костной ткани.
Это достигается, в первую очередь, последовательным препарированием, во-вторую — точным соответствием лунки размеру имплантата. Настолько точным, что имплантат не оказывает существенного давления на окружающую костную ткань и удерживается, почти исключительно силой трения.
В таких условиях биоинертный имплантат не распознаётся организмом и не оказывает никакого механического воздействия на окружающую его костную ткань. Последняя регенерирует точно также, как, например, при заживлении лунки удалённого зуба, имплантат обрастает костной тканью — мы называем это остеоинтеграцией.
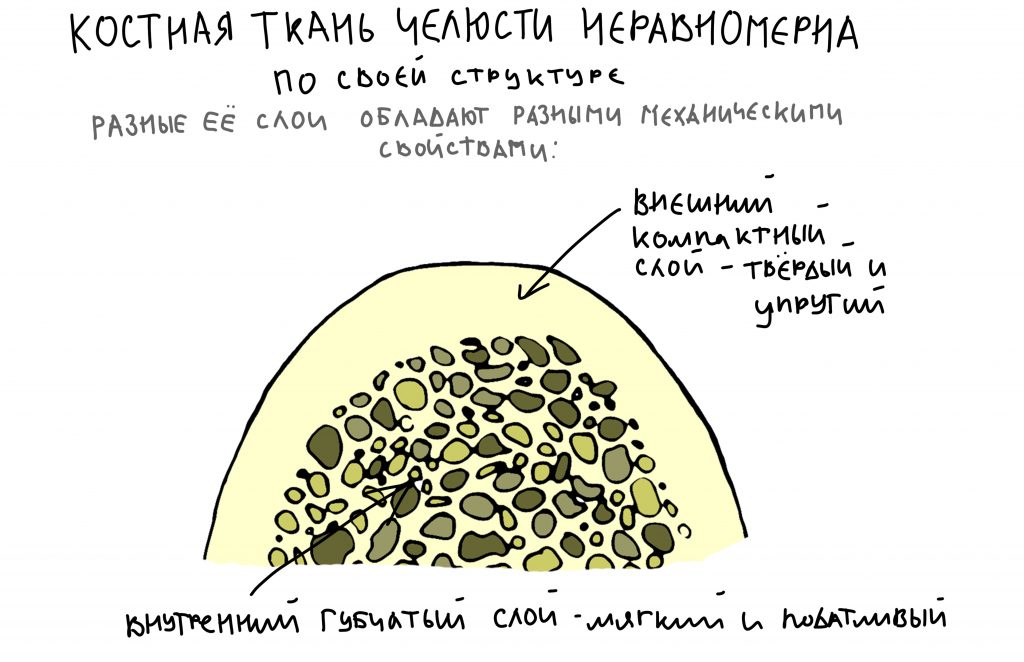
Однако, костная ткань — далеко не идеальный материал для прецизионного сверления. Она обладает значительной упругостью, гибкостью и податливостью и в этом плане больше похожа на твёрдый сыр, нежели на керамику или стекло. Попробуйте просверлить кусок твёрдого сыра, затем измерьте диаметр получившегося отверстия и сравните его с диаметром сверла — отверстие будет меньше.
Кроме того, костная ткань неравномерна по своей структуре, разные её слои будут обладать разными биологическими (содержание органики и клеточных элементов) и механическими (всё та же упругость, гибкость, твёрдость…) свойствами.
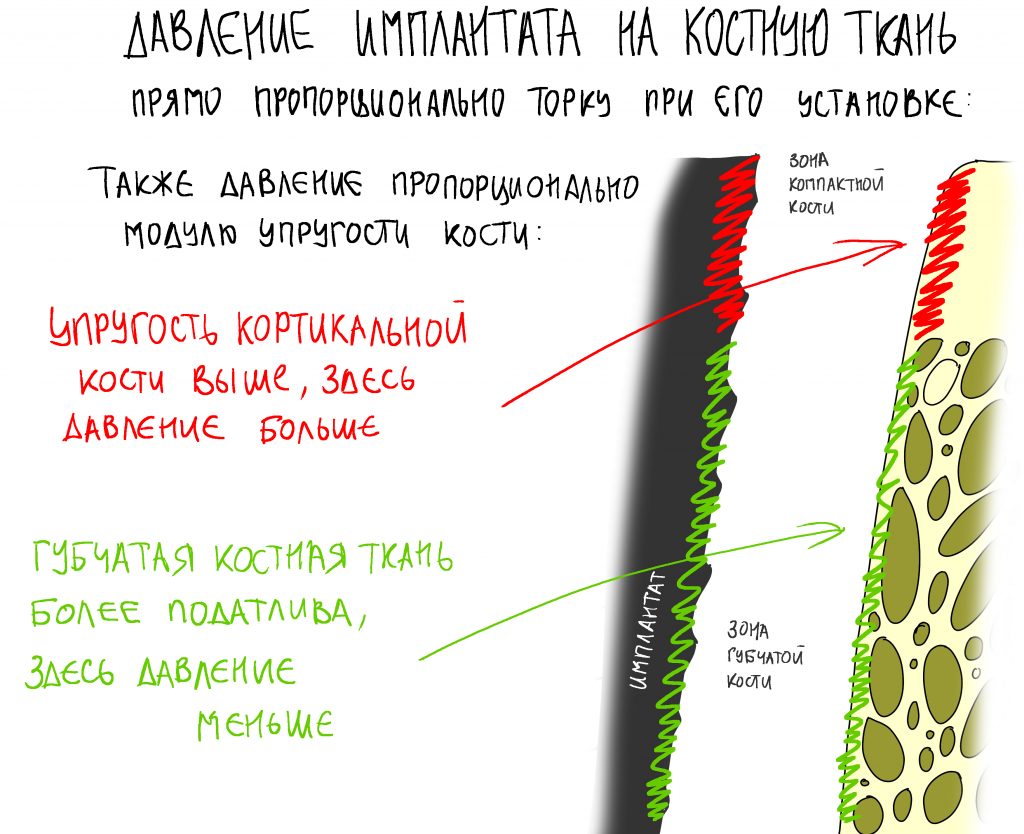
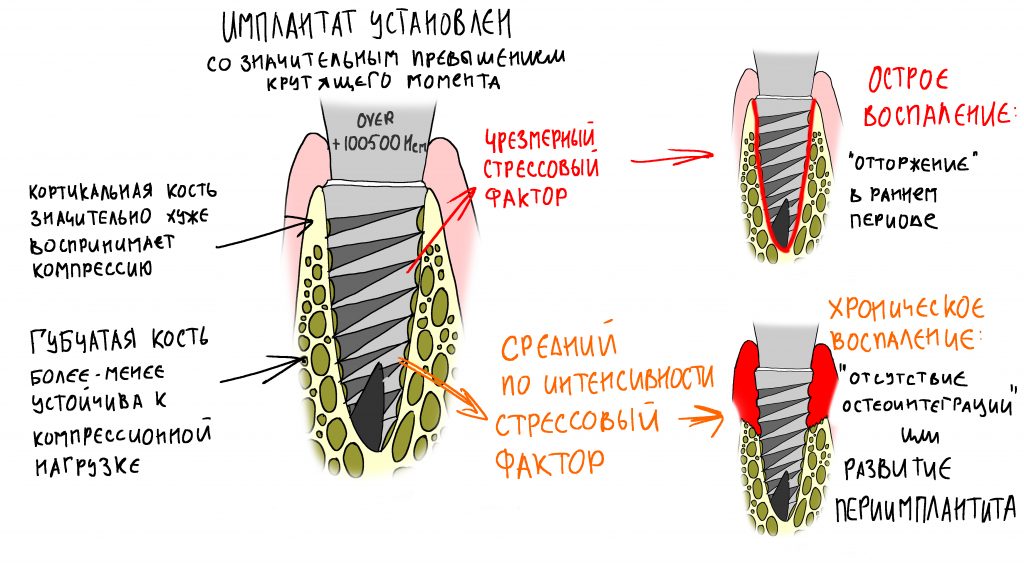
Таким образом, имплантат всегда будет больше подготовленной для него лунки. Следовательно, он будет оказывать давление на её края, причём это давление будет пропорционально торку (крутящему моменту) при его установке.
Давление — это сила, распределённая по площади. Чем больше площадь, тем меньше давление, оказываемое силой, тем меньшую работу (с точки зрения физики) и травму (с точки зрения биологии) эта сила может выполнить. Простой пример: гораздо проще воткнуть в попу на глубину 5 см иголку, чем молоток.
При одном и том же крутящем моменте, имплантат с меньшей площадью контакта будет больше травмировать костную ткань, нежели имплантат с большей площадью контакта. Я про это, кстати, уже писал где-то здесь>>, рекомендую почитать.
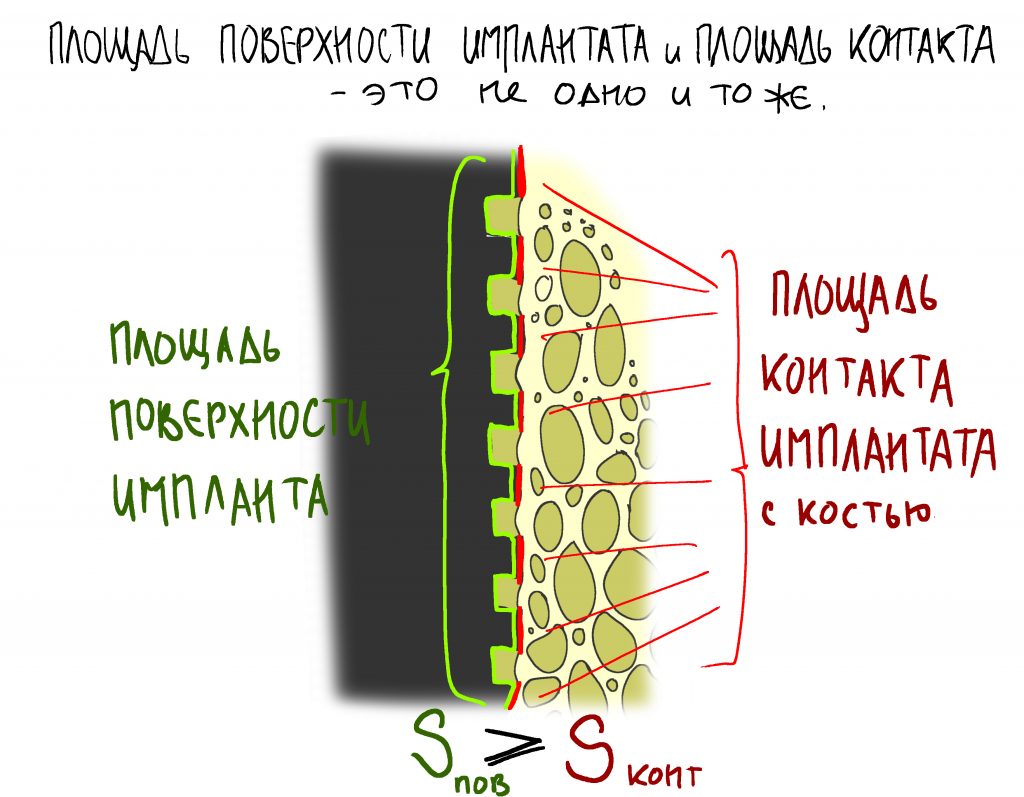
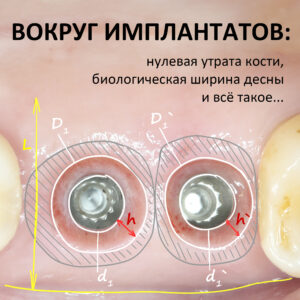
Ну, а что такое площадь контакта имплантата с костной тканью? Она зависит от макродизайна и далеко не всегда равна площади поверхности имплантата:
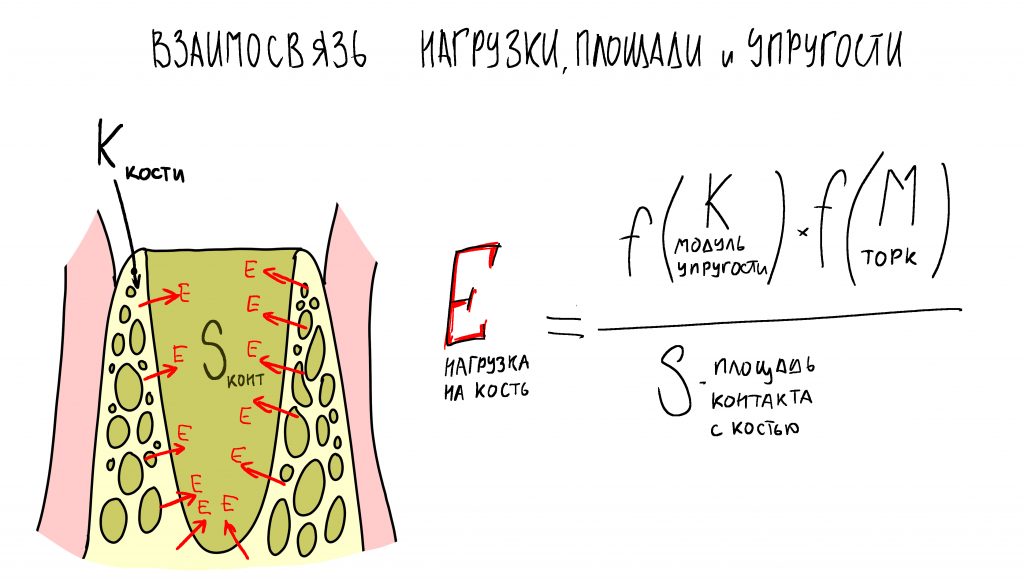
Однажды я пытался рассчитать давление, оказываемое имплантатом на костную ткань, но получив какие-то запредельные (сотни килоПаскалей) цифры решил, что ошибся и не стал ничего публиковать. Нужно просто запомнить, что давление прямо пропорционально модулю упругости костной ткани и обратно пропорционально площади контакта имплантата со стенками лунки
и мы наблюдаем это, отслеживая крутящий момент во время установки имплантата.
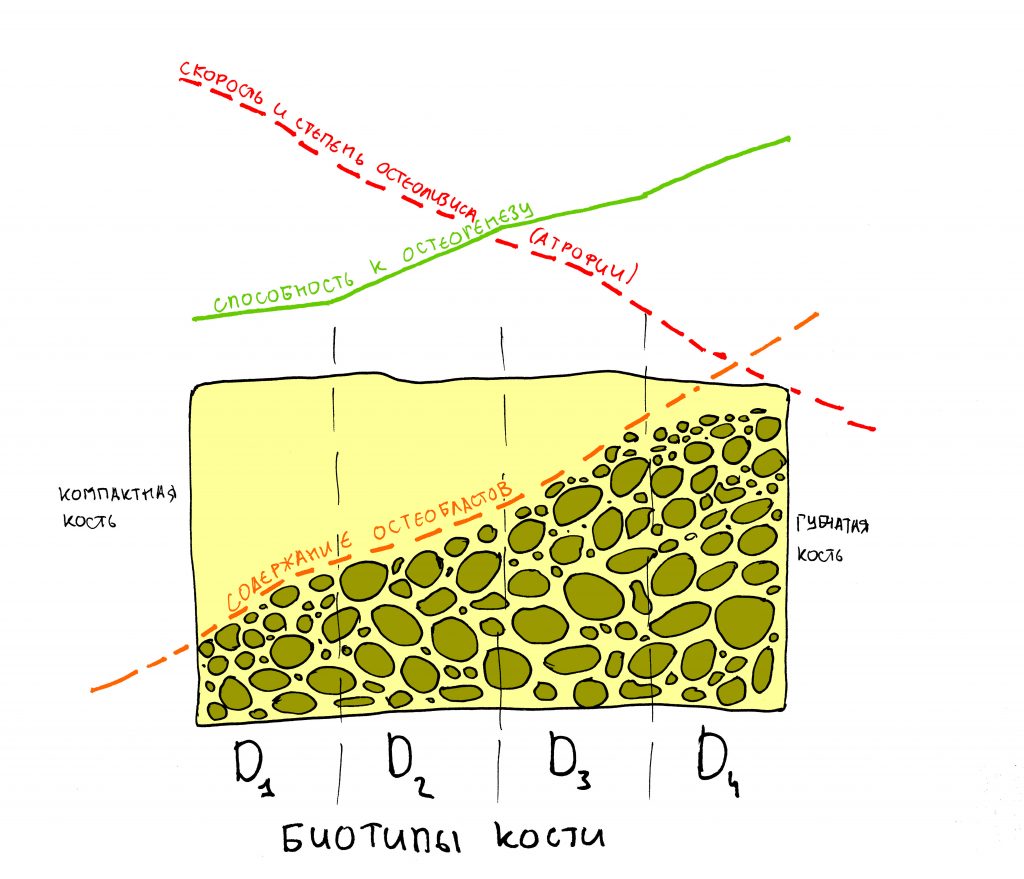
Чем выше крутящий момент при установке — тем большее давление оказывает имплантат на окружающую его костную ткань, тем больше её компрессионная травма. Причём, модуль упругости разных слоёв костной ткани будет разным — если губчатая костная ткань довольно податлива, то компактная пластинка наоборот, очень упругая. Кроме того, компактная (или кортикальная) кость плохо кровоснабжается, содержит мало клеточных элементов и не богата органикой — её регенерация намного хуже, чем у губчатой костной ткани.
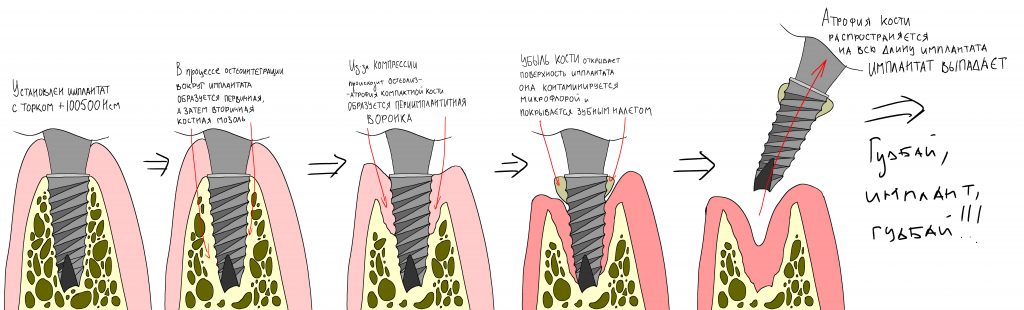
Получается, что мы передавливаем имплантатом костную ткань (создаём хроническую травму) с весьма скудными регенерационными ресурсами. Оставшаяся без питания костная ткань подвергается остеолизису, либо вообще не регенерирует — и в зависимости от интенсивности этого процесса, мы получаем либо острое воспаление, заканчивающееся «отторжением», либо хронический воспалительный процесс, который, в зависимости от локализации, приводит либо к потере имплантата в отсроченном периоде (то, что мы называем «имплантат не прижился»), либо к периимплантиту.
Но почему имплантат, в случае хронического воспаления, не вываливается до или сразу после нагрузки? Почему даже в случае развития периимплантита, у имплантата сохраняется весьма высокая стабильность и его можно протезировать?
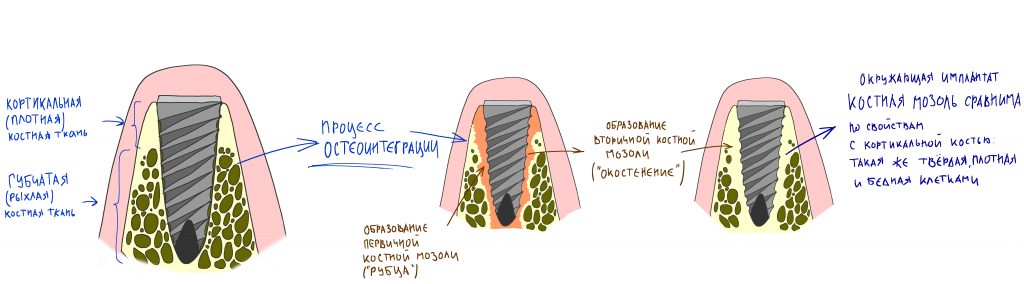
Этому тоже есть объяснение. Как я уже писал выше, разные слои костной ткани по-разному воспринимают длительную компрессию и связанное с ней воспаление. Глубокий губчатый слой весьма податлив, а хорошее кровоснабжение и высокое содержание клеточных элементов способствуют быстрому восстановлению процессов остеогенеза после травмы.
Даже в очень рыхлом губчатом слое, остеоинтеграция надёжно удерживает имплантат — это происходит за счёт формирования первичной, а затем вторичной костной мозоли по его периметру, гораздо более плотной и твёрдой, чем окружающая губчатая кость.
Однако, получившаяся вторичная костная мозоль хуже кровоснабжается и менее богата органикой, в этом плане она очень похожа на компактную костную пластинку. Именно поэтому сильно запущенный периимплантит может распространиться на всю длину имплантата.
Поэтому имплантат не вываливается сразу, а хорошая стабильность позволяет нормально его протезировать. Даже после образования значительной по размеру периимплантитной «воронки», он некоторое время удерживается в губчатой кости за счёт обрастания вторичной костной мозолью — ровно до тех пор, пока процесс остеолиза не распространится и на неё.
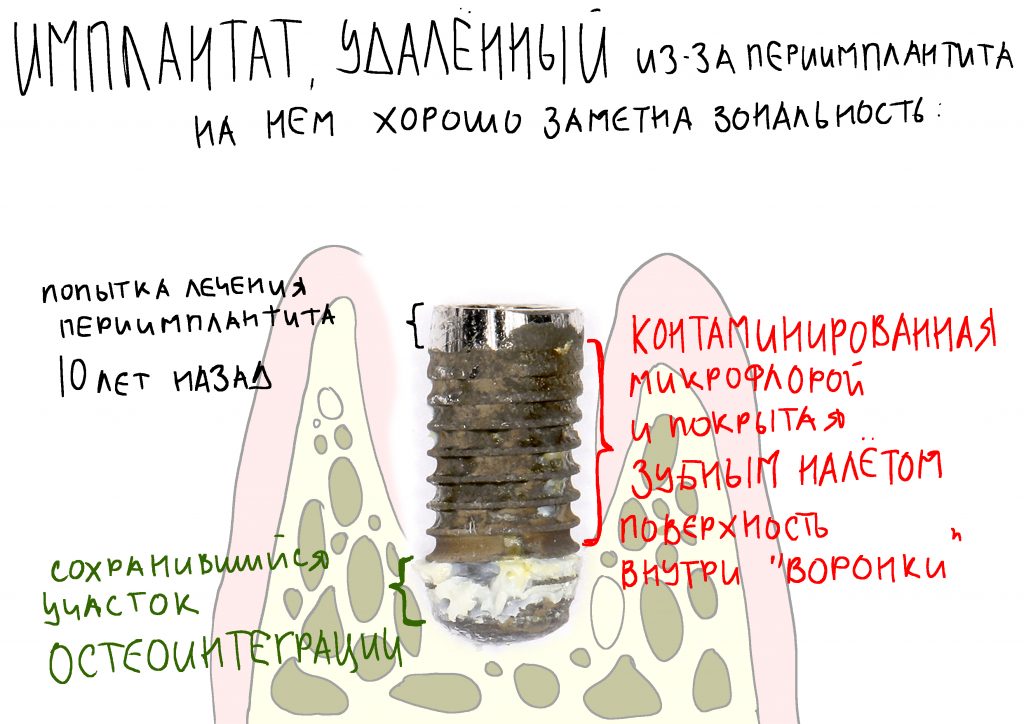
Что происходит дальше, известно достаточно хорошо. Образовавшаяся периимплантитная «воронка» открывает поверхность имплантата для доступа ротовой жидкости и микрофлоры.
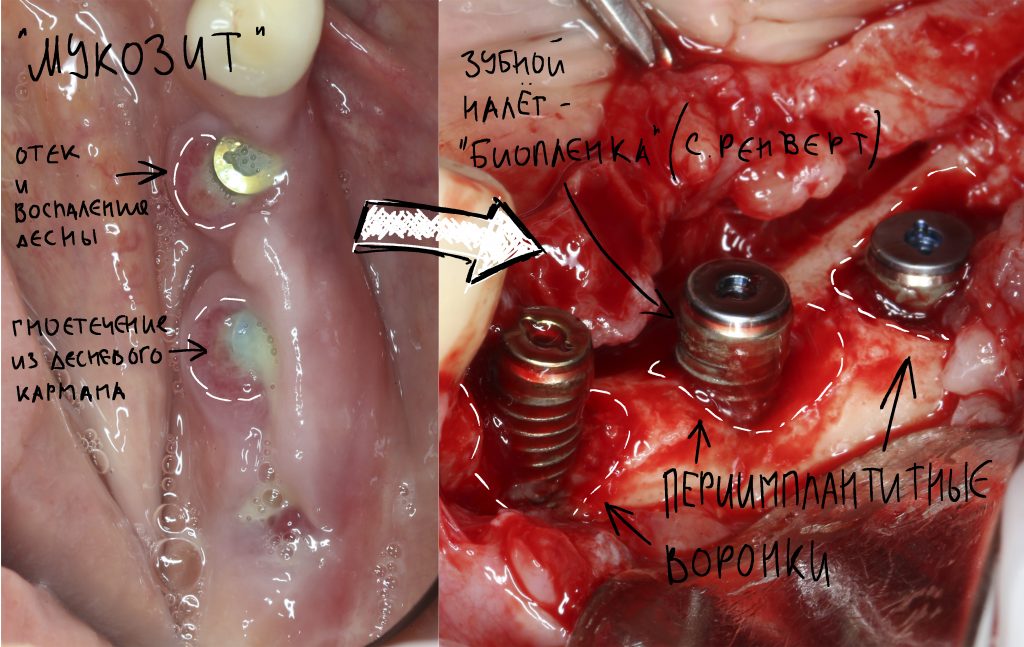
Ротовая жидкость образует упоминавшуюся С. Ренвертом «биоплёнку» из гликопротеинов на поверхности имплантата, последняя становится приютом для микроорганизмов — к изначально асептическому («чистому») остеолизу присоединяется инфекция со всеми вытекающими. Развивается инфекционно-воспалительный процесс, затрагиваемый, преимущественно, слизистую оболочку — т. н. «мукозит».
За фото не переживайте — эту пациентку мы вылечили))))
То есть, инфекция, какой бы она ни была, не является первопричиной периимплантита, но её присоединение существенно усугубляет процесс и добавляет разнообразия симптоматике — именно с этого момента пациент начинает чувствовать неприятный запах, дискомфорт в области установленного имплантата, периодически возникающее воспаление десны, выделения из десневого кармана и т. д. Проведённое протезирование создаёт достаточное пространство для ретенции зубного налёта и в некоторых случаях существенно осложняет гигиену в области шеек имплантатов — развитие периимплантита, уже не просто воспалительного, а инфекционно-воспалительного процесса ускоряется и усугубляется (мы же не просто так просим делать профессиональную гигиену и пользоваться ирригатором все пациентов с имплантатами).
В общих чертах, развитие периимплантита можно выразить следующими этапами: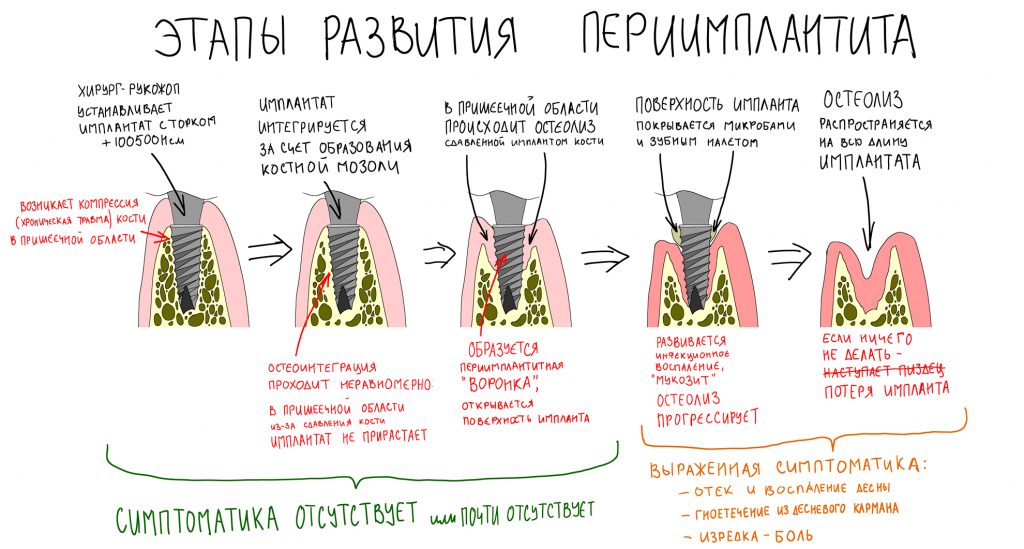
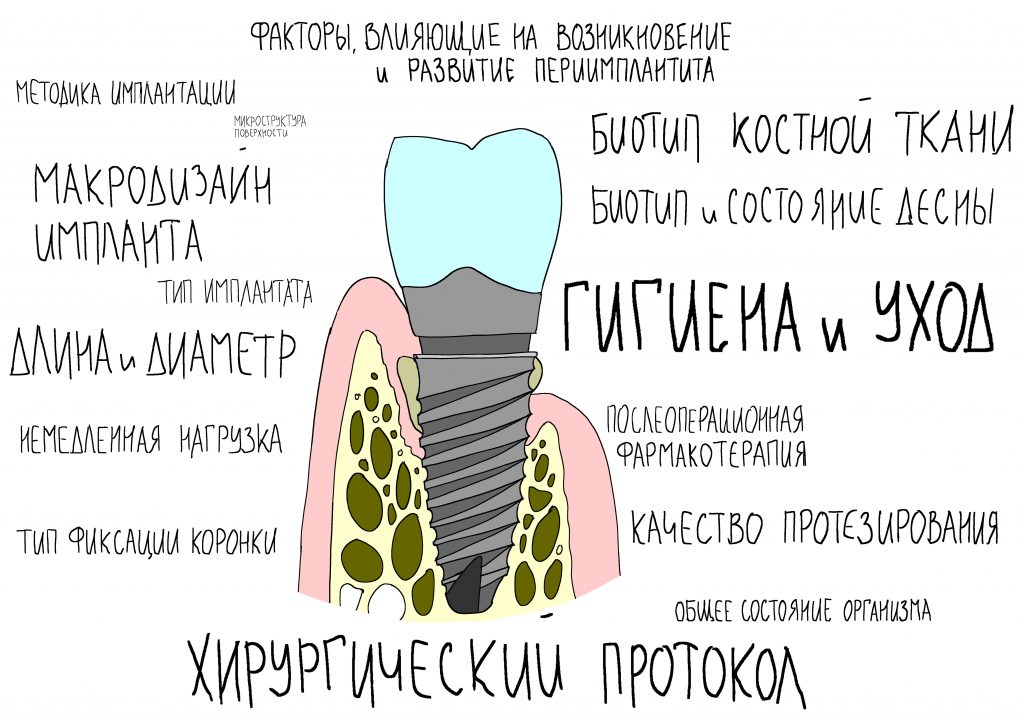
Понимая эту схему, несложно сделать выводы о влиянии различных факторов на риск развития периимплантита. Пройдёмся по пунктам:
Микроструктура поверхности никак не влияет на риск развития периимплантита. С определенной степенью допущения, она примерно одинакова для имплантатов всех производителей, хоть и может называться по-разному: от SLActive у Штрауманн до Laser-Lok у Биогоризонса. Супершероховатая поверхность, созданная для лучшего обрастания костью, оборачивается бедой в случае развития периимплантита — после контаминации микробами, её не так легко очистить. Мне неизвестна независимая статистика, которая показала бы, что «эта микроструктура лучше, чем все прочие, сопротивляется периимплантиту». Потому что такой статистики нет.
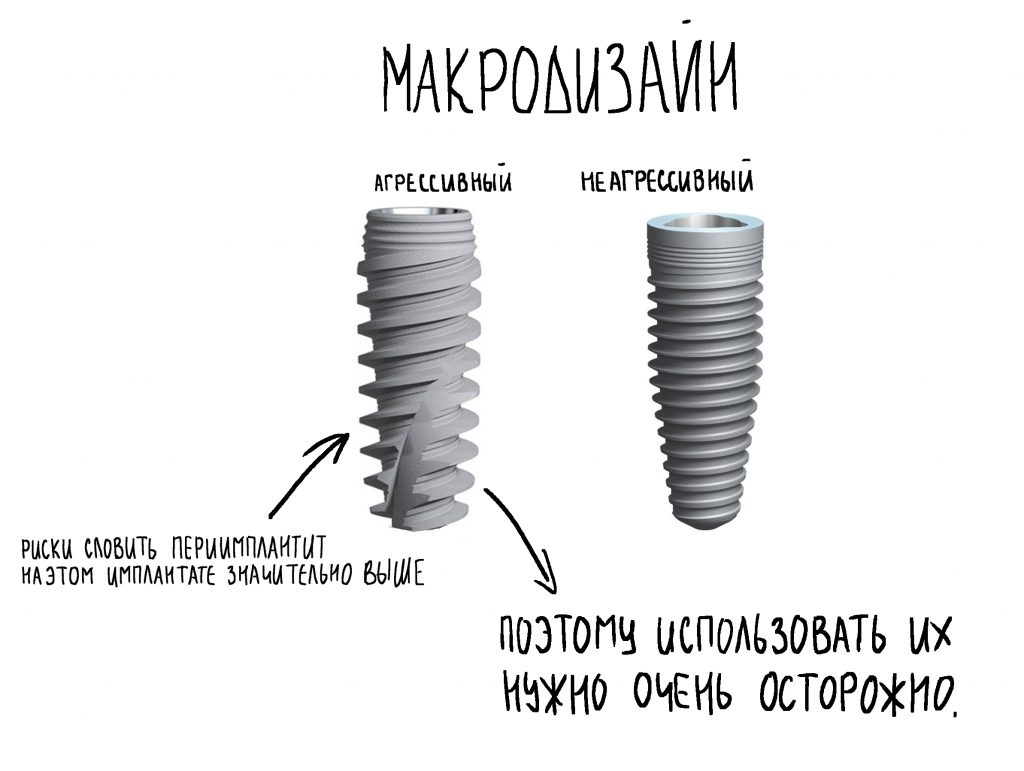
Макродизайн имплантата, напротив, имеет все шансы быть одной из причин слишком частого развития периимплантита. При одном и том же установочном торке, площадь контакта с костью имплантатов с агрессивной резьбой будет меньше, а давление, оказываемое ими — больше. Как результат, выше компрессия, выше травма — не забывайте, за счёт чего достигается высокая степень первичной стабильности таких имплантатов, — и, соответственно, выше риски развития периимплантита. Вот почему всегда призывал крайне осторожно относиться к работе с агрессивными имплантатами и не допускать значительного крутящего момента при их установке.
Тип имплантата, субгингивальный, субкрестальный или трансгингивальный, не имеет решающего значения. Риск развития периимплантитов, в равной степени, есть у всех имплантатов. Я не знаю независимых исследований, которые показали бы, что на Анкилозе периимплантитов меньше, чем на Ксайв и Астра Тек или наоборот.
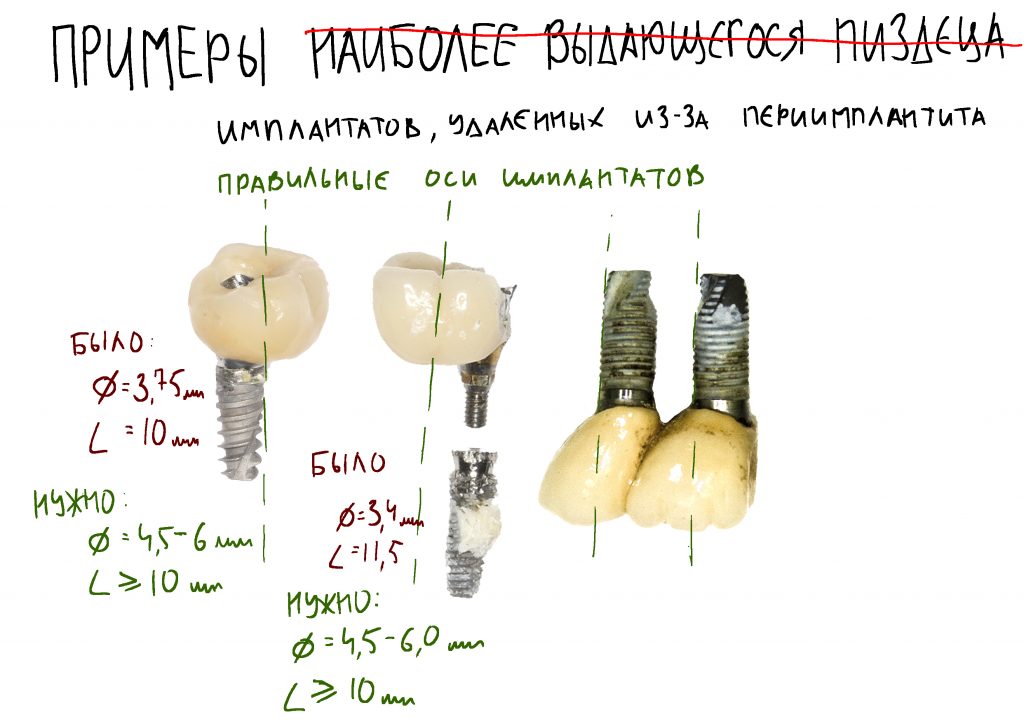
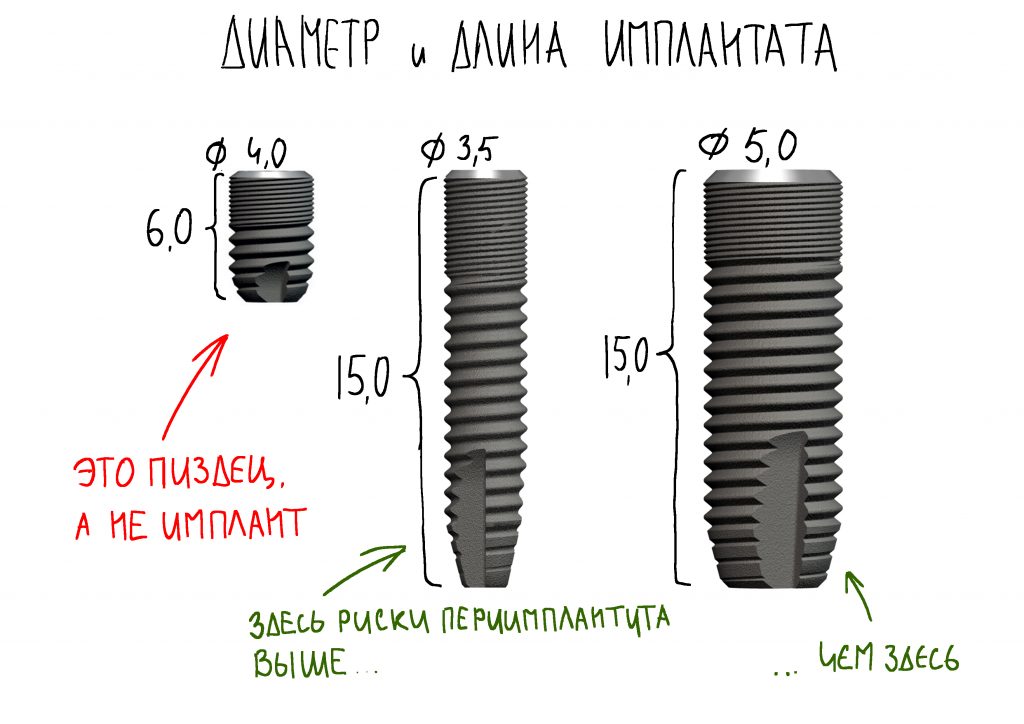
Диаметр и длина имплантата, — чем меньше диаметр и длина имплантата, тем меньше его площадь поверхности, тем большее давление он оказывает на окружающую костную ткань. Кроме того, тонкий имплантат на месте большого зуба довольно плохо передаёт жевательную нагрузку, под коронкой образуются значительные скопления зубного налёта, которые сложно вычищать — как результат, это приводит к воспалению слизистой оболочки и создаёт риски для развития периимплантита, в дальнейшем. Вот почему мы столько внимания уделяем правильному подбору и позиционированию имплантатов.
Хирургический протокол по идее, должен быть «заточен» под макродизайн имплантата, но это правило соблюдается далеко не во всех имплантационных системах. Например, в большинстве корейских имплантационных систем славятся высокой степенью первичной стабильности — угадайте, за счёт чего она достигается? Кроме того, существуют особо умные доктора, которые меняют хирургический протокол «штоб лучше держался», игнорируя рекомендации всех этих создателей, разработчиков и конструкторов имплантационной системы — и действительно, кто они ваще такие?)))) Результат такого подхода, как правило, плачевный.
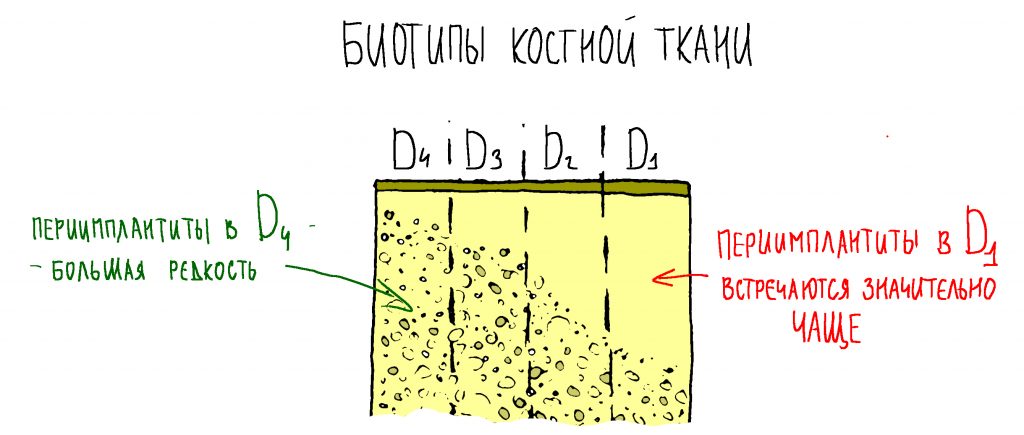
Биотип костной ткани, мы определяем его по классификации S. Mish, конечно же, имеет значение, поскольку определяет распределение механических и биологических свойств костной ткани. Так, в биотипах D3 п D4, периимплантит — сравнительно редкое явление, в то время как в кости типа D1 и D2 периимплантит встречается через одного.
Биотип и состояние слизистой оболочки — начинает играть роль после образования периимплантитной «воронки». Десна является защитным барьером между внешней средой и поверхностью имплантата, чем она тоньше, тем легче контаминируется поверхность имплантата.
Методика имплантации, немедленная или отсроченная. На сегодняшний день нет статистики, которая показала бы, что при немедленной имплантации риск периимплантита выше, чем при отсроченной, или наоборот.
Немедленная нагрузка формирователем десны, протезом или коронкой реализуется, как правило, при достижении значительного (от 30 Нсм и выше) крутящего момента при установке имплантата. Такой значительный торк — сам по себе большой риск, а открытое заживление еще больше усугубляет ситуацию. Да, немедленная нагрузка повышает риски развития периимплантита. Причём, существенно.
Фармакотерапия в послеоперационном периоде, либо её отсутствие не оказывает влияния на риск возникновения периимплантита (но влияет на риск «отторжения») Вместе с тем, есть современные исследования, указывающие на подавление пусковых механизмов регенерации нестероидными противовоспалительными препаратами, и я полностью разделяю эту точку зрения.
Тип фиксации коронки, цементная или винтовая, безусловно, имеет значение. При цементной фиксации, особенно с использованием стандартных абатментов, существует риск проталкивания цемента под десну, который приводит к воспалению слизистой и последующему периимплантиту. Для того, чтобы это произошло, необходимо пространство, куда, собственно, цемент может попасть, оно появляется при краевой атрофии (остеолизе) костной ткани вокруг имплантата, чрезмерном заглублении и т. д. Я склонен полагать, что проталкивание цемента под десну (жаргонное название «перицементит») усугубляет течение периимплантита и не является основной причиной его возникновения и развития.
Качество протезирования стоит рассматривать с точки зрения удобства гигиены и ухода. Если протетическая конструкция создаёт проблемы с гигиеной — это, рано или поздно, приведёт к воспалению слизистой со всеми вытекающими. Поэтому мало сделать красивый зубной протез — важно сделать такой, за которым было бы просто ухаживать.
Качество гигиены полости рта важна по той же самой причине — риска развития воспаления десны (гингивита). Риски развития периимплантита и утраты имплантата, в целом, сопоставимы с рисками развития пародонтита и потери зубов.
Заболевания и другие проблемы со здоровьем, возникшие после имплантации и протезирования не оказывают прямого влияния на риск развития периимплантита. Интегрированный имплантат никак не распознаётся организмом, костная ткань вокруг него почти такая же, как и вокруг естественных зубов. Она также кровоснабжается, в ней идут те же самые обменные процессы, что и везде. Если вдруг возникшая болезнь повлияет на состояние костной ткани, то проблемы возникнут везде, а не только там, где стоят имплантаты.
* * *
Заканчивая обсуждение причин периимплантита, я склонен полагать, что это во многом ятрогенное (т. е., обусловленное какими-то недочётами и ошибками в лечении) заболевание. С этим можно согласиться или нет, но на 90% мы создаём все риски для развития перимплантита во время операции имплантации, а все дальнейшие лечебные манипуляции (формирование десны, протезирование и т. д.) либо усугубляют, либо наоборот, тормозят его течение. Зная это, можно разработать вполне себе рабочие рекомендации по профилактике периимплантита.
Продолжение следует…